中国卒中患者高血压管理
卒中,以其高发病率、高致残率、高死亡率及高复发率,成为严重威胁人们健康的疾病。高血压,作为卒中的主要危险因素,其控制与管理显得尤为重要。小编今天和大家分享的是卒中患者高血压管理,为临床医生和患者提供实用的指导。
出血性卒中的血压管理
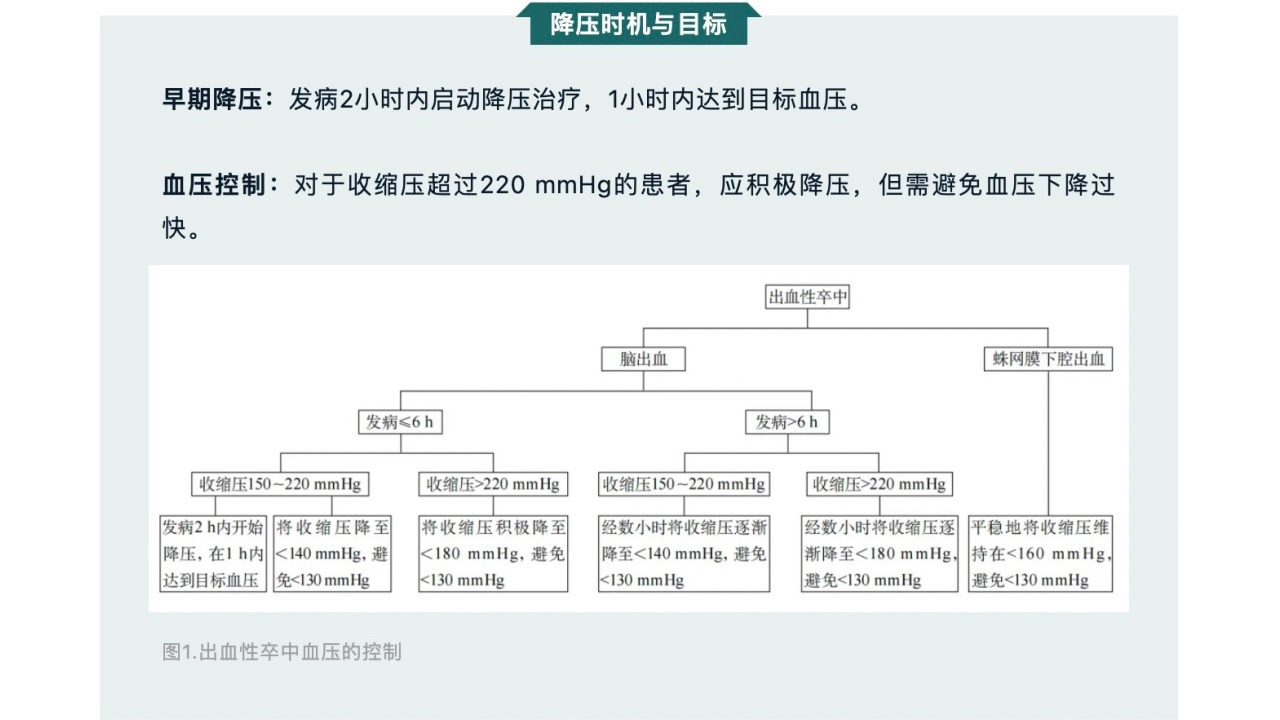
出血性卒中,包括脑出血和蛛网膜下腔出血,其致死率和致残率极高。研究表明,早期血压升高与血肿扩大和神经功能恢复不良密切相关。因此,及时降压治疗显得尤为关键。
缺血性卒中的血压管理
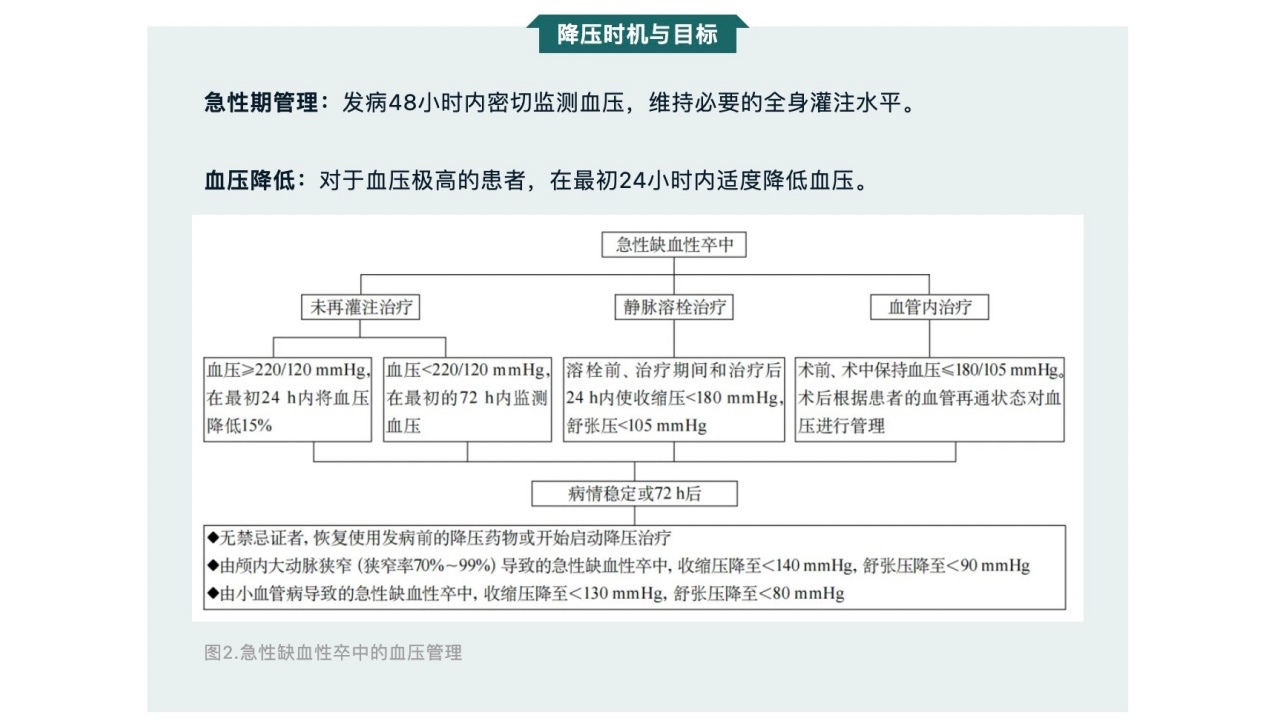
缺血性卒中患者的血压管理同样重要。在未接受静脉溶栓或血管内治疗的患者中,血压控制尤为关键。
特殊人群的血压管理
特殊病情卒中患者的血压管理需要更为细致的考虑,包括心力衰竭、颈部大血管狭窄、主动脉夹层、肾功能衰竭、心房颤动和肺部感染等。
1、心力衰竭患者
心力衰竭是一种心脏疾病,根据左心室射血分数的不同,分为HFrEF、HFpEF、HFrEF和HFmrEF几种类型。心力衰竭与卒中关系密切,高血压是二者共同的危险因素。合理的血压控制对预防心力衰竭和卒中至关重要,建议卒中合并心力衰竭患者的血压控制在低于130/80mmHg,且不低于120/70mmHg。治疗上,推荐使用包括ARNI/ACEI/ARB、β受体阻滞剂、醛固酮拮抗剂和SGLT2i在内的联合治疗方案,并根据患者的容量状态调整利尿剂的使用。在紧急情况下,应优先处理危及生命的疾病,并综合考虑药物治疗、生活方式改变、康复和护理,以实现个体化治疗。
2、颈动脉狭窄患者
颈部大血管狭窄主要由动脉粥样硬化引起,与缺血性卒中有着密切的联系。当前,关于这些患者的降压治疗策略存在争议。研究如WASID和SAMMPRIS建议将血压控制在低于140/90mmHg,而SAMMPRIS对伴有糖尿病的颅内动脉粥样硬化性狭窄患者推荐的血压目标值更低,为130/80mmHg。COSS研究指出血压高于130/80mmHg的患者同侧脑缺血复发风险更高,提示降低血压可能有助于降低复发风险。然而,VERiTAS研究发现对于椎基底动脉血流量下降的患者,降低血压可能增加缺血风险。
中国国内的研究也表明,在急性缺血性卒中早期阶段,对于高血压和颈动脉狭窄患者,过低的血压水平可能有害,特别是当颈动脉狭窄程度严重时。因此,对于这些患者,建议采取个体化、慎重及适度的血压调控原则。《症状性颅内外动脉粥样硬化性大动脉狭窄管理规范》推荐,对于症状性颅内外动脉狭窄患者,降压治疗可能降低脑缺血风险,但需个体化制订降压方案。
治疗上,应从小剂量开始,优先选择长效制剂,并根据患者情况个体化调整治疗方案。常用的降压药物包括钙通道阻滞剂(CCB)、血管紧张素转化酶抑制剂(ACEI)、血管紧张素受体拮抗剂(ARB)、β受体阻滞剂和利尿剂等。CCB和ACEI在控制血压和延缓动脉粥样硬化进展方面显示出良好的疗效。对于严重狭窄的高血压患者,应先评估重要器官的血流灌注状态,再设定合适的血压目标。
3、主动脉夹层患者
主动脉夹层(AD)是一种严重的心血管疾病,若不经手术治疗,急性期患者死亡率极高。控制血压和心率对于减少主动脉壁受到的剪应力、防止夹层进一步发展至关重要。当前,多国指南建议急性AD患者应迅速降低血压至维持重要器官灌注的最低水平。
尽管卒中合并AD患者的血压和心率控制目标尚缺乏高质量研究支持,但专家建议应降至保证器官灌注的最低水平。2022年ACC/AHA指南和中国相关共识推荐急性AD患者的目标心率和收缩压分别为低于60次/min和低于120mmHg。对于稳定期AD患者,建议按心血管风险高危患者管理,控制目标为低于130/80mmHg。
治疗上,推荐急性期优先使用静脉β受体阻滞剂,如美托洛尔,以快速降低心率和血压。在β受体阻滞剂不适用时,可考虑使用非二氢吡啶类CCB,如地尔硫卓。若降压效果不理想,可联合使用强效静脉降压药物,如乌拉地尔。但需注意,在心率未得到充分控制前,应避免使用某些药物。稳定期患者则推荐β受体阻滞剂、ACEI/ARB、CCB等药物,同时控制心率和血压。在心率较快时,不推荐单独使用二氢吡啶类CCB。
4、慢性肾脏病患者
慢性肾脏病(CKD)与高血压关系密切,高血压不仅增加心脑血管事件风险,也使CKD患者的卒中风险显著提高。血压的有效控制对于预防肾功能恶化、降低卒中风险、提高生存质量至关重要。
CKD患者的血压管理应根据尿白蛋白的多少逐步强化降压目标。一般推荐CKD患者的血压控制目标为低于140/90mmHg,而对于尿白蛋白大于等于30mg/24h的CKD患者,可进一步将血压控制在低于130/80mmHg。但过低的血压控制可能并不增加肾脏保护作用,甚至加速CKD的进展。
治疗上,CCB、ACEI、ARB、α受体阻滞剂、β受体阻滞剂和利尿剂均可作为CKD合并高血压患者的初始降压选择。ACEI/ARB尤其适用于CKD3~5期或伴有蛋白尿的CKD1~2期患者,可以延缓肾病进展。新型药物ARNI对CKD患者也显示出良好的降压和心肾保护作用,但需注意与ACEI联用的风险。
透析患者中血压的管理更为复杂,可能需要多种药物联合应用,同时考虑药物的血液透析清除率。透析患者的血压控制应个体化,透析后收缩压的理想目标为120~140mmHg。家庭血压测量对于透析患者尤为推荐,以更准确地反映平均血压水平。
5、心房颤动患者
心房颤动作为缺血性卒中的独立危险因素,其患者常伴有高血压,这进一步增加了卒中的风险。血压管理在心房颤动患者的综合治疗中扮演着重要角色。研究表明,心房颤动患者的血压控制与心血管事件风险之间存在“U”形或“J”形关系,提示过低或过高的血压均不利于患者预后。理想的血压范围被认为是120~129/低于80mmHg,而强化降压治疗可能并不适用于所有心房颤动患者。
在药物治疗方面,ARB/ACEI类药物相较于β受体阻滞剂和利尿剂在预防心房颤动复发方面显示出更多的优势。特别是对于心脏重构导致功能障碍的患者,ACEI/ARB类药物能够有效预防心房颤动的复发,并延缓病情进展。然而,肾功能受损的患者应避免使用某些药物,如索他洛尔,以防止继发心律失常。
对于难治性高血压合并心房颤动的患者,导管消融联合肾脏去神经治疗被证明可以降低心房颤动的复发率,同时具备良好的安全性。ERADICATE-AF研究显示,这种联合治疗方法不仅能够显著降低收缩压,还能减少心房颤动的复发风险,且不会增加并发症的发生率。因此,对于心房颤动患者的血压管理,应采取个体化的治疗策略,以实现最佳的治疗效果和风险控制。
6、肺部感染患者
卒中后肺部感染是患者面临的常见并发症,其发生率在7%至38%之间。卒中可能导致免疫抑制,使患者更容易受到细菌感染。此外,吞咽困难和其他多种因素都可能增加卒中患者肺部感染的风险,进而加重脑损伤并提高死亡率。
卒中合并肺部感染患者的高血压管理,应在抗高血压治疗的同时兼顾肺部感染的发展。在选择降压药物时,推荐使用钙通道阻滞剂(CCB)、血管紧张素转换酶抑制剂(ACEI)和血管紧张素受体拮抗剂(ARB),而在非必要情况下应避免使用β受体阻滞剂和利尿剂。CCB有助于降低患者发展为败血症的风险,而ACEI能够通过提高局部P物质水平预防吞咽困难,降低吸入性肺炎的风险。
β受体阻滞剂在降低卒中后肺部感染风险方面的效用有限,并且可能增加尿路感染的风险。对于慢性阻塞性肺疾病患者,β受体阻滞剂可能对肺功能产生不利影响,而利尿剂可能降低血钾水平,加重病情。因此,对于合并慢性阻塞性肺疾病的高血压患者,CCB、ARB/ACEI或CCB/肾素血管紧张素阻滞剂联合使用是首选的降压策略。
总结
科学指南为卒中患者高血压的管理提供了明确的指导,强调了早期干预、个体化治疗和多学科合作的重要性。通过积极有效地控制血压,可以显著改善卒中患者的预后,降低复发风险,提高生存率和生活质量。
参考文献
北京高血压防治协会,中国卒中学会高血压预防与管理分会.中国卒中患者高血压管理专家共识[J].中国卒中杂志,2024,19(6):672-698.



