
私妊定制 |青岛妇女儿童医院产科学院

吕红娟 产科·主任医师
青岛市妇女儿童医院
编者按:瘢痕子宫最常见的原因为剖宫产术,其次为子宫肌瘤剔除术、子宫畸形矫正术及其他一些导致子宫留有瘢痕的妇科手术,如子宫穿孔、宫角妊娠切除术等。瘢痕子宫妊娠可能导致子宫破裂、胎死宫内、失血性休克等不良妊娠结局,严重威胁母儿生命。本文中,青岛市妇女儿童医院吕红娟主任结合病例及文献资料,从瘢痕子宫妊娠间隔时间、不同类型瘢痕子宫终止妊娠时机以及剖宫产次数等方面对瘢痕子宫的妊娠管理进行了详细阐述。
一、病例分享
蔡某某,女,34岁。
既往史:否认心、肝、脾、肺、肾等慢性疾病史,否认传染病史及家族遗传病史。
手术史:2015年行胆囊切除术;2018-03-16因“子宫黏膜下平滑肌瘤”行宫腔镜,镜下见宫底部偏宫腔后壁6cm黏膜下肌瘤,部分凸向宫腔,考虑宫腔镜下切除困难,转为腹腔镜手术,术中于宫底肌瘤突出最明显处电钩切开表面,剥离肌瘤,1-0可吸收线连续缝合,术中出血200ml。
子宫破裂史:距子宫肌瘤切除术后10个月,自然受孕单胎,在当地医院规律产检。孕30周,因“上腹痛伴呕吐1小时”就诊当地医院急诊、听胎心115次/分,超声提示少量腹腔积液,入院后检测腹腔积液增多、胎死宫内、急诊行剖腹探查术。术中见腹腔积血及血块约2200ml,宫底部见8cm全层破裂,羊膜囊膨出,术中破膜取出一女死婴,重1100g,提拉子宫后发现大网膜与肠管、子宫后壁致密粘连,请外科医生上台分解粘连,后行子宫修补术,1-0可吸收线连续锁边缝合。术后共计出血2500ml,输血悬浮红细胞6.5U,血浆600ml,纤维蛋白原2g,凝血酶原复合物400IU。
问题一:该患者适合再次怀孕吗?若有生育需求,该如何指导?
该患者计划再次妊娠前应至门诊咨询评估,仔细查看既往病例资料,充分了解子宫瘢痕成因、切口类型、缝合方式等。超声及盆腔MRI检查评估瘢痕愈合情况,并充分告知再次妊娠子宫破裂风险。为母体安全考虑,建议谨慎选择再次妊娠。若仍有生育要求,建议与家人充分沟通,获得家人一致同意与支持。妊娠间隔至少2年,并且建议多学科专家咨询评估。
此次妊娠情况概述:
距前次子宫破裂间隔2年6个月,自然受孕,单胎。LMP:2022-02-02,EDC:2022-11-09。孕早期于当地建卡,孕20周转诊,无创DNA,胎儿畸形筛查等未见异常。孕21+1周入院待产,入院后完善血尿常规、肝肾功能、凝血等无异常,OGTT:5.39-8.9-7.05mol/L,考虑妊娠期糖尿病,调整饮食,血糖控制可。血型ABRb(+),血红蛋白128g/L。
产科超声:胎儿生长发育与孕周大致相符;子宫肌层连续性完整,肌层最薄处厚度约2.4mm。
胎盘位置:后壁+右侧壁。
盆腔磁共振:子宫肌壁菲薄,但连续性完整。胎盘位于子宫双侧壁、顶壁、前壁、后壁。
问题二:如何做好病房管理和紧急预案?终止妊娠时机?
1、病房管理
(1)每周随访化验+备血,超声随访子宫肌层厚度;
(2)加强胎心监测(听胎心:NST)。
(3)25周行促胎肺成熟治疗;
(4)患者及家属反复宣教及谈话。
科内:多次大讨论,每日重点交接班,做好紧急抢救预案。
院内:产安办组织产科、妇科、新生儿科、ICU、麻醉科、输血科等进行讨论。
区内:特别邀请危重孕妇抢救中心会诊、指导。
2、紧急预案
(1)计划终止妊娠时间:孕28周左右;
(2)安置病人在离电梯口较近的床位,准备抢救包;
(3)孕27周予颈内静脉穿刺置管术;
(4)孕27+5周予硫酸镁保护胎儿脑神经;
(5)与麻醉科沟通,做好自体回输血的准备;
(6)紧急剖宫产时,争分夺秒,呼叫上级的同时转运病人至手术室。
3、妊娠结局
孕28+1周,出现腰酸,胎监提示不规则宫缩,考虑子宫破裂可能,紧急启动抢救预案。
术前听胎心145次/分,进腹后见腹腔内出血约500ml,先行子宫下段剖宫产术娩出一活女婴,体重1000g,Apgar评分8-9-9分,交由新生儿科团队抢救。
4、手术情况
胎盘娩出后探查腹腔,见子宫后壁与腹腔后壁粘连,活动度差,宫底偏左侧被大网膜粘连包裹,分离粘连后见宫底偏左一3cm破裂口,与1-0可吸收线缝合修补宫底破口。第一层可吸收线单纯间断缝合,第二层可吸收线连续缝合,常规缝合子宫下段切口。产时产后共计出血1800ml(腹腔积血500ml+术中出血1300ml),输血、悬红细胞4U,冷冻血浆4U,冷沉淀6U,自体血回输650ml。
二、临床思考
(一)瘢痕子宫最适宜的妊娠间隔?
相关文献报道子宫破裂总发生率在0.05%-1%,其中非瘢痕子宫妊娠子宫破裂的发生率为0.1%,有子宫破裂史再次妊娠子宫破裂的概率为12.3%。

子宫肌瘤术后子宫破裂的发生率与手术方式有关,经腹子宫肌瘤剔除术是1.7%;腹腔镜下子宫肌瘤剔除术是0.49%。具体情况需综合考虑肌瘤类型、肌瘤部位、肌瘤数目以及术后避孕时间等几个方面。
1、剖宫产子宫瘢痕修复时间
研究认为,剖宫产术后2-3年子宫切口瘢痕肌肉化程度达到最佳状态,因此瘢痕子宫妇女再次妊娠的时间应在剖宫产术后2年。
子宫切口的愈合并非术后时间越长越好,3年后子宫瘢痕肌肉化的程度越来越差且逐渐退化,组织失去弹性,子宫破裂可能性相应增加。
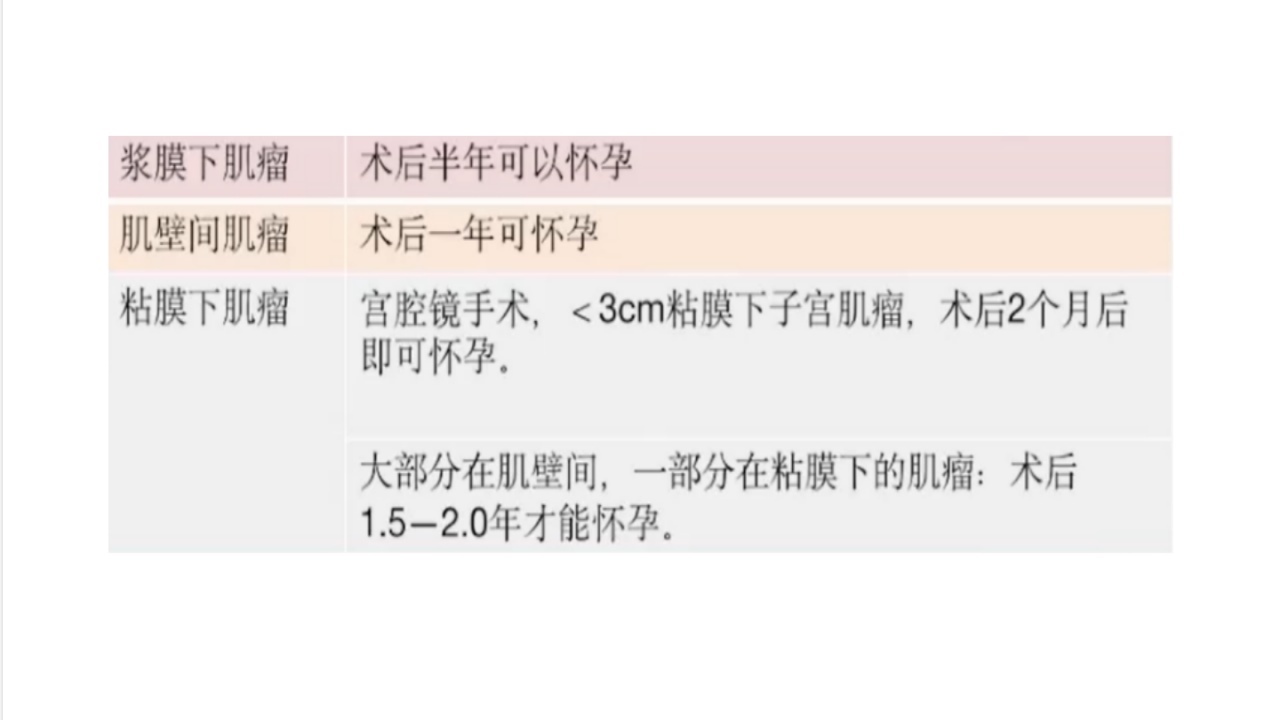
2、子宫肌瘤剔除术瘢痕修复时间
肌瘤手术子宫肌层愈合要快于剖宫产子宫肌层,国外有专家认为术后半年可以怀孕,但每个人的肌瘤位置不同,需要根据患者肌瘤的位置及手术情况来决定怀孕的时间,具体可参考下图:
(二)不同类型瘢痕子宫,终止妊娠时机?
导致瘢痕子宫的成因主要包括既往剖宫产史、子宫肌瘤剔除术史、子宫穿孔史(宫腔镜/纵膈切除术/负压吸宫术)、子宫破裂史等。
关于分娩时间,大多数情况下证据是有限的。这些建议主要基于专家共识和相关的观察性研究。另外国外的指南与共识也多是基于Ⅱ级及Ⅲ级临床证据,进行B级或C级推荐。关于分娩时间必须是个性化的决策,这些建议需要个性化和重新评估新的证据,分娩时间的建议这些都依赖于准确的确定胎龄。
1、子宫下段瘢痕终止妊娠时机
第2次剖宫产者:39周后择期终止妊娠;2次以上剖宫产史者:38-39孕周终止妊娠。
2、子宫体部瘢痕终止妊娠时机
既往古典式剖宫产(切口涉及宫体和宫底)36-37周行剖宫产。
3、妇科手术瘢痕子宫终止妊娠时机
有子宫肌瘤剔除术史,可考虑在36-39周终止妊娠;并且孕妇应高度个体化处理(剔除肌瘤的数量、深度和部位)(C级)。既往开腹子宫肌瘤剔除术史,应在37-38+6周终止妊娠。腹腔镜下行子宫肌瘤剔除、肌层缝合强度可能与开腹手术不同,很多子宫破裂发生在36周之前,子宫破裂风险较高者,可在36-37周行剖宫产。
ACOG建议,有以下两种情况时可在37周-38+6周行剖宫产术:(1)子宫肌瘤剔除时切口穿透宫腔;(2)肌瘤剔除范围较大。子宫完整性破坏严重者可在36周行剖宫产术。
4、子宫破裂史终止妊娠时机
既往子宫破裂史36-37周行剖宫产,既往有子宫破裂史的妇女再次发生子宫破裂的概率明显升高,最高可达33%。大多数既往发生子宫破裂的孕妇在35-37周之间行计划性剖宫产终止妊娠。
子宫破裂的原因复杂,如果既往子宫体部破裂者合并其他并发症,且孕晚期有可能再次发生子宫破裂,终止妊娠的孕周可考虑提前到34周。
5、子宫颈内口环扎术终止妊娠时机
孕前行经腹子宫颈内口环扎术者应考虑提前至37周剖宫产终止妊娠。子宫颈环扎术后发生子宫破裂罕见,往往在临产后发生。
子宫颈环扎导致子宫破裂的原因主要与孕期子宫增大,环扎带对子宫颈形成横向切割作用有关。一旦临产,子宫切割部位就可能发生破裂。值得注意的是,子宫颈环扎术发生破裂的部位不一定在环扎带附近,有报道子宫破裂发生在子宫后壁近宫角处。
(三)剖宫产最多可以剖几次?
剖宫产率、瘢痕子宫、重复剖宫产三者可形成恶性循环。以每年1000万分娩量计算,每年新增400万例CS。以10%VBAC计算,重复CS360万例/年,中国已成为全球剖宫产率最高的国家。尽管剖宫产被视为挽救母婴生命的产科干预,但无论欠发达国家或较发达国家,当CSR>10%,并未证实升高的CSR可以降低母婴死亡率。调查显示,WHO成员国中有194个国家剖宫产率在19%左右,母婴死亡率最低。
1、重复剖宫产手术时机
ACOG建议,前次宫体剖宫产者应在36-37周终止妊娠;前次子宫下段剖宫产者在39周终止妊娠;多次重复CS(≥4次)理论上是在39周终止妊娠。
2、术前准备
了解首次或前次剖宫产的情况,包括手术指征、手术经过(是否输血?是否发热?住院时间?)。困难点:难于查看前次手术记录,记录是否详实(手术指征、类型、择期或中转、二程剖宫产、手术时间长短、有无撕裂-困难手术)。
3、重复剖宫产手术要领
检查是否存在意外撕裂和切口延长/切口隧道,特别是在切口侧角处。如果有撕裂需要修补,确保切口两端缝合牢固,止血充分。检查是否意外损伤膀胱。在缝合子宫切口前,清除宫腔内所有积血/胎便/羊水。清理积聚在盆腔陷窝/结肠沟的所有残留物。必要时放置腹腔引流管。确认子宫切口两侧角,确认子宫切口上下切缘。仔细检查切口两侧角,确认有无撕裂并通向子宫肌层。横向撕裂越过切口侧角,延至子宫肌层,形成隧道。在娩出胎盘前,8字缝合,闭合撕裂的隧道。
4、子宫切口缝合
一般双层缝合优于单层,有利于止血,增加愈合强度,减少未来的瘢痕裂开或子宫破裂的风险。双层缝合时应掌握子宫下段切口(避开蜕膜层),缝合时需保持合适的间距,确保切缘对齐和均匀的压力。切口两侧角的缝合应越过切口顶端,并与切口垂直。
对于医疗工作者而言,遇到的每种情况可能都是特殊的,也许没有人会预先知道。要根据实际情况,运用常识现场处理,同时应未雨绸缪,提高个人技术以应对特殊情况。
最后针对剖宫产最多可以剖几次的问题,研究未能获得CS绝对上限。在临床中应加强患者的宣教,告知其多次重复剖宫产风险,降低首次剖宫产率,一般CS≥4次建议节育。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]

