
睡眠有道|天津医科大学总医院神经内科睡眠系列大讲堂

周凯丽 神经内科·主治医师
天津医科大学总医院空港医院
一、失眠的流行病学
根据世界卫生组织的一组数据显示,全球睡眠障碍率为27%。中国睡眠研究会2016年公布的睡眠调查结果显示,中国成年人失眠发生率为38.2%。
二、失眠的危害
1.各种机体功能的下降或丧失,如注意力、言语能力等。
2.引起机体免疫功能下降,增加患焦虑和抑郁症的危险。
3.是高血压、糖尿病等心脑血管慢性病的危险因素。
三、失眠的认知行为治疗(CBT-I)
2020年颁布的《中国成人失眠伴抑郁焦虑诊治专家共识》中提出,无论是单纯失眠,还是失眠伴抑郁、失眠伴焦虑、失眠伴焦虑抑郁均推荐CBT-I治疗。

图1
ACP(美国医师学会)建议失眠认知行为疗法(CBT-I)作为成年患者慢性失眠治疗的推荐方案。
《欧洲失眠障碍诊断治疗指南》中,将CBT-I作为成人慢性失眠治疗的一线治疗方案(强烈推荐,高等质量证据)。
《中国失眠障碍诊断和治疗指南》提到,研究揭示,对于长期失眠的患者,CBT-I与药物疗法的短期疗效相当;长期来看,CBT-I的疗效优于药物疗法。

图2
四、病例分享
1.基本情况
性别:男
年龄:40岁
BMI:21.5
婚姻状况:已婚
教育程度:本科
就诊日期:2019年8月26日
主诉:失眠3月余
2.现病史
患者于就诊前3月余因身体不适、工作压力等诱因出现失眠,表现为睡眠维持困难,早醒,入睡困难,出现频率≥3次/周,每晚真正睡着的时间约2-3小时,同时伴全身不适感,伴尿频,伴食欲下降,体重减轻5-7.5kg,伴口干、出汗、肌肉疼痛,伴注意力不集中、记忆力减退,伴社交退缩,伴情绪易烦躁,伴情绪低落,有过自杀念头,偶有日间思睡,伴有精力和体力下降,患者比较关注睡眠问题,对睡眠质量不满意。
详细询问病史,患者无打鼾、喘憋与睡眠时呼吸暂停,无睡眠时起床游走发作及睡眠中突发恐惧而惊醒发作,无反复多次做清晰而极端恐怖能回忆的梦境,无反复发作从睡眠中惊醒,与发声和/或复杂的运动行为相关,无休息或静止时有强烈活动脚的欲望,无不舒服或不愉快的腿部感觉,无同一天内反复发作不可抗拒的需要睡眠、陷入睡眠或打盹。
患者于就诊前1月余自觉症状较前加重,为行进一步诊治,就诊于我院神经内科睡眠障碍门诊。
3.既往史
既往左膝关节滑膜炎病史3月余,否认脑梗死、痴呆、高血压、冠心病、COPD、胃食管反流、前列腺增生、糖尿病、甲状腺功能异常、类风湿关节炎、皮肤瘙痒、睡眠呼吸暂停等其他睡眠障碍等病史,否认心境障碍、焦虑障碍、记忆障碍以及其他精神障碍等病史,否认肝炎、结核等传染病史,否认手术、外伤史,否认食物药物过敏史。
4.个人史
久居当地,否认疫区、有毒物质等接触史。否认抗抑郁药、中枢兴奋性药物、镇痛药、镇静药、茶碱类药、类固醇及酒精等精神活性物质滥用史。否认吸烟、饮酒史。
5.婚育史
适龄婚育,育有1子,体健。
6.家族史
父亲、姐姐失眠病史,否认其他家族性遗传病病史。
7.内科查体
T36.2℃,P87bpm,R17bpm,左BP128/80mmHg,右BP130/83mmHg,外耳道无溢液、疱疹,乳突无压痛。双肺听诊呼吸音粗,未及明显干湿啰音。心音可,律齐,各听诊区未闻及病理性杂音。腹软,无压痛、反跳痛,肝脾肋下未及。双下肢不肿,双侧足背动脉搏动尚可。
8.神经科查体
神清,语利,高级神经功能检查粗测可。双瞳孔左:右=3:3mm,光反应(+),眼动到位,未及复视及眼震。额纹对称,闭目力可,双侧鼻唇沟对称,口角不偏,伸舌居中,软腭上抬可,咽反射存在。四肢肌力V级,四肢肌张力正常,四肢腱反射(++),双侧巴氏征(-)。双侧深浅感觉对称存在,四肢共济稳准,Romberg征(-)。颈软,克氏征、布氏征阴性。
9.神经心理及睡眠量表评估
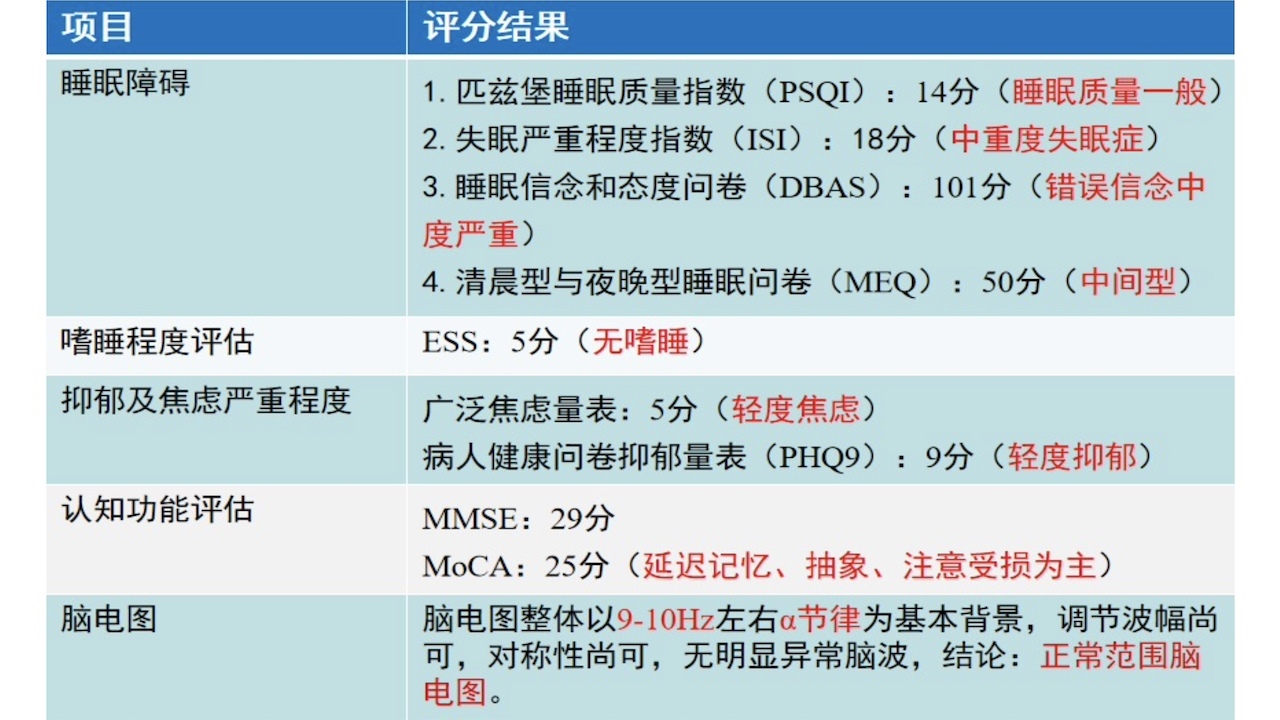
图3
10.客观睡眠质量评估
CPC睡眠监测结果示:
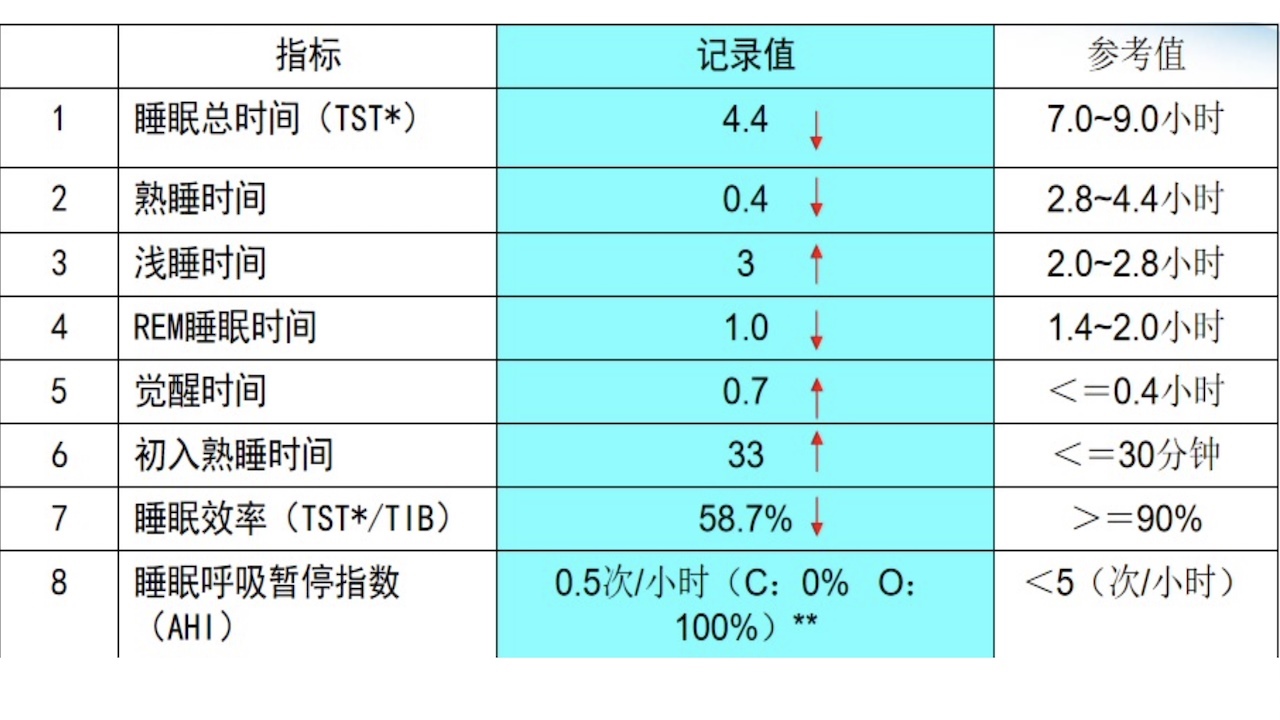
*TST基于心电与体位信号得到。**C:中枢型,O:阻塞型。
图4
11.诊断与鉴别诊断
(1)诊断
a.慢性失眠
b.焦虑抑郁状态
(2)鉴别诊断
a.精神障碍、躯体疾病、药物或物质滥用。
b.其他类型的睡眠障碍:包括睡眠呼吸暂停相关障碍的失眠、不宁腿综合征、周期性肢体运动障碍、CRSWDs、心理生理性失眠等。
12.治疗经过
(1)治疗
a.建议认知行为治疗,患者拒绝。
b.建议经颅磁刺激治疗,患者拒绝。
c.联合唑吡坦2/3片qn、曲唑酮1片qn改善患者症状。
2019.09.23复诊:
药物治疗约1个月:患者失眠焦虑症状较前加重。
PSQI:17,ISI:19,广泛焦虑量表:7,PHQ9:9
建议CBT-I、rTMS治疗,患者拒绝。患者仍希望药物治疗,故以唑吡坦1/2片qn,阿普唑仑1/2片bid,曲唑酮1片qn,坦度螺酮1片tid治疗。
2019.11.04复诊:
药物治疗2月余:患者症状较前稍好转。
PSQI:12,ISI:10,广泛焦虑量表:5,PHQ9:6
建议CBT-I治疗,患者拒绝。此时,唑吡坦1/2片qn,劳拉西泮1/2片tid,曲唑酮1片qn,坦度螺酮1片tid治疗。
2019.12.16复诊:
药物治疗3月余:患者未诉不适,睡眠及情绪改善。
PSQI:9,ISI:5,广泛焦虑量表:5,PHQ9:2,MoCA:28
继续建议CBT-I,仍拒绝。
以右佐匹克隆1片qn,劳拉西泮1/3早、1/3中、1/2片晚,阿戈美拉汀1片qn,坦度螺酮1片tid进行治疗。
2020.01.20复诊:
治疗约5个月随诊:患者睡眠及情绪较稳定,欲逐渐停药。
PSQI:8,ISI:6,广泛焦虑量表:3,PHQ9:1
CBT-I联合劳拉西泮1/4片tid,曲唑酮1½qn,坦度螺酮1片tid进行治疗。
13.睡眠卫生教育和认知行为治疗(CBT-I)
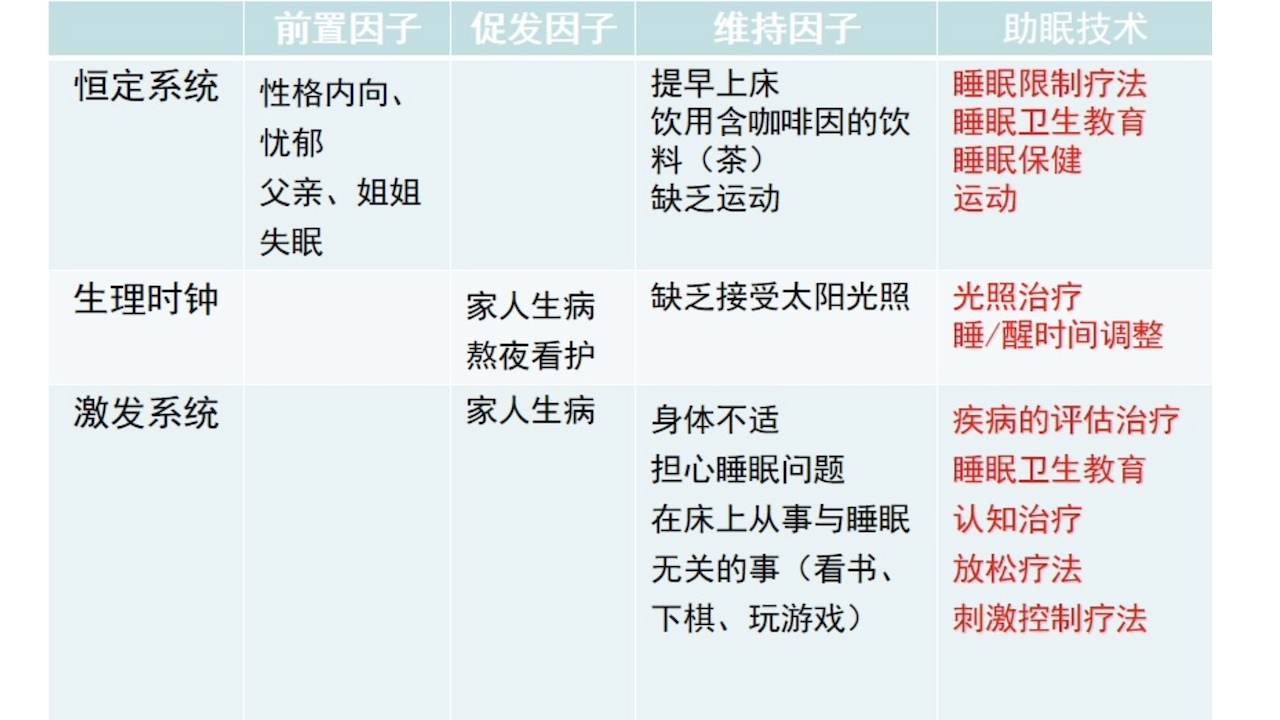
图5
2020.04.20复诊:
接受CBT-I治疗后:苯二氮卓类药物逐渐停用,患者未诉不适,睡眠、情绪良好。
PSQI:5,ISI:5,ESS:2,DBAS:77,广泛焦虑量表:3,PHQ9:1,MoCA:28
继续CBT-I联合劳拉西泮1/3片qn,曲唑酮1片qn,坦度螺酮1片tid治疗。
2020.09.14复诊:
治疗1年余随诊:患者睡眠及情绪明显改善,且较稳定。
PSQI:7,ISI:6,ESS:3,广泛焦虑量表:2,PHQ9:1,MoCA:27
CBT-I联合药物治疗,包括劳拉西泮片早、1/8片中,1/4片晚,曲唑酮1片qn,坦度螺酮1片tid。
现劳拉西泮已逐渐减停,曲唑酮和坦度螺酮也在逐渐减量。
14.治疗效果评估
疗效:患者失眠伴焦虑抑郁,经过认知行为治疗+药物联合治疗1年后自诉较前明显改善。
复查脑电图示:脑电图整体以10Hz左右α节律为基本背景,调节波幅尚可,对称性尚可,无明显异常脑波,结论:正常范围脑电图。
治疗后CPC睡眠监测结果示:
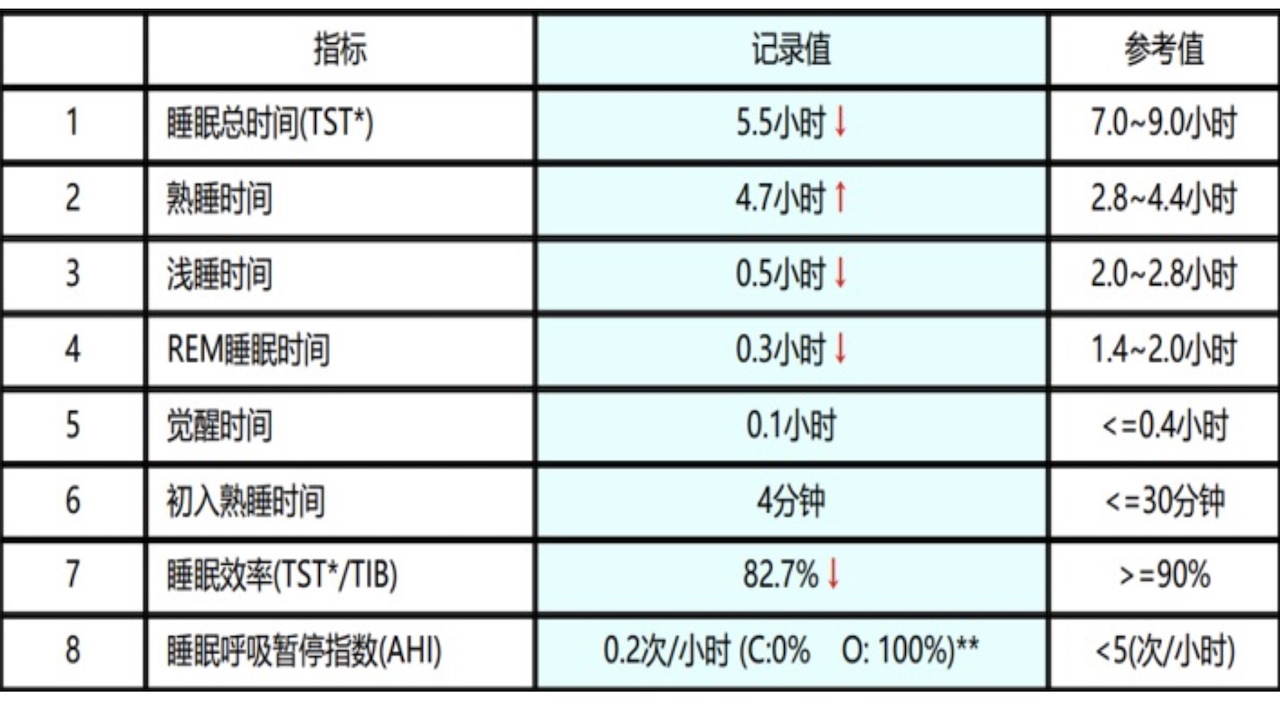
*TST基于心电与体位信号得到。**C:中枢型,O:阻塞型。
图6
15.睡眠日记
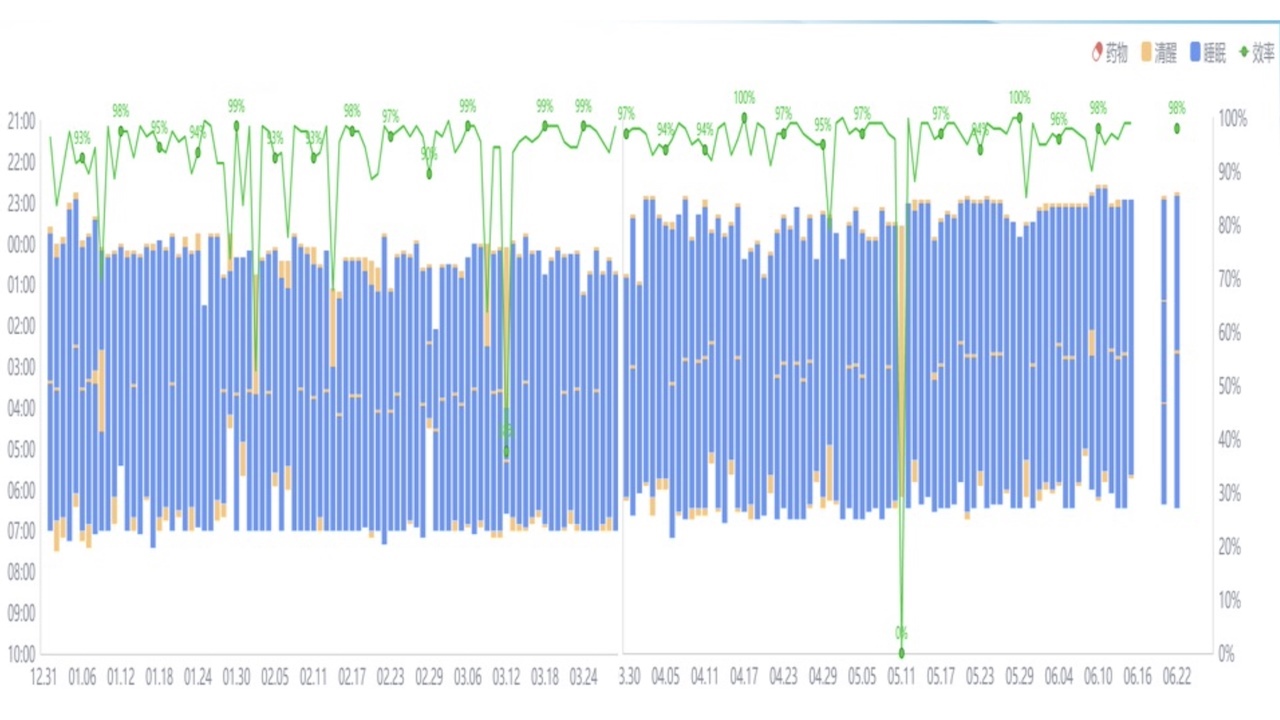
图7
五、失眠的认知行为治疗(CBT-I)基本原理/理论基础
1.调控睡眠/觉醒的三大系统
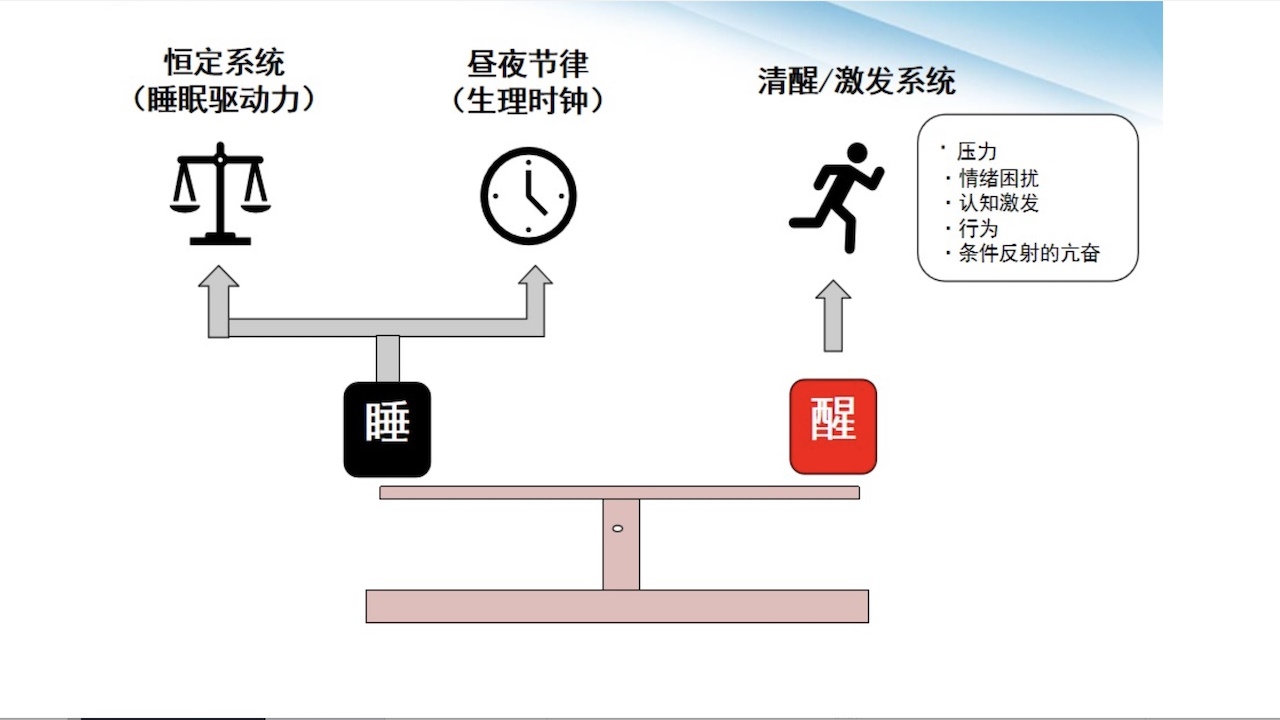
图8
2.失眠成因的3P模式
睡眠专业领域用以了解失眠者最常用的架构,协助了解和治疗失眠。
(1)前置因子
a.容易发生失眠的特质
b.生理特征:生理过度亢奋
c.个人性格特质(内省与担忧的倾向)
d.家族遗传(浅眠,睡眠干扰)
(2)促发因子
a.与失眠的产生有关,对于治疗急性失眠很重要
b.生理疾病
c.心理疾病
d.压力性生活事件
(3)维持因子
不当的态度及行为(对失眠的应对方式:对睡眠的不良信念和态度,躺床过久、小睡)导致了失眠的持续,是治疗慢性失眠的重点。
重点:
*帮助我们理解失眠是如何产生及持续原因。
*鉴别以及分类失眠的原因,提供治疗失眠的理论基础。
3.失眠成因概念化
(1)找出可能影响恒定作用、生理时钟及提高激发相关的神经生理、认知、行为、以及情绪因子。
(2)将这些因子归类到3P模式中。
(3)整合这些因子,提出失眠形成的可能原因,作为治疗的参照概念。
(4)随着治疗的进展修正此概念模式。
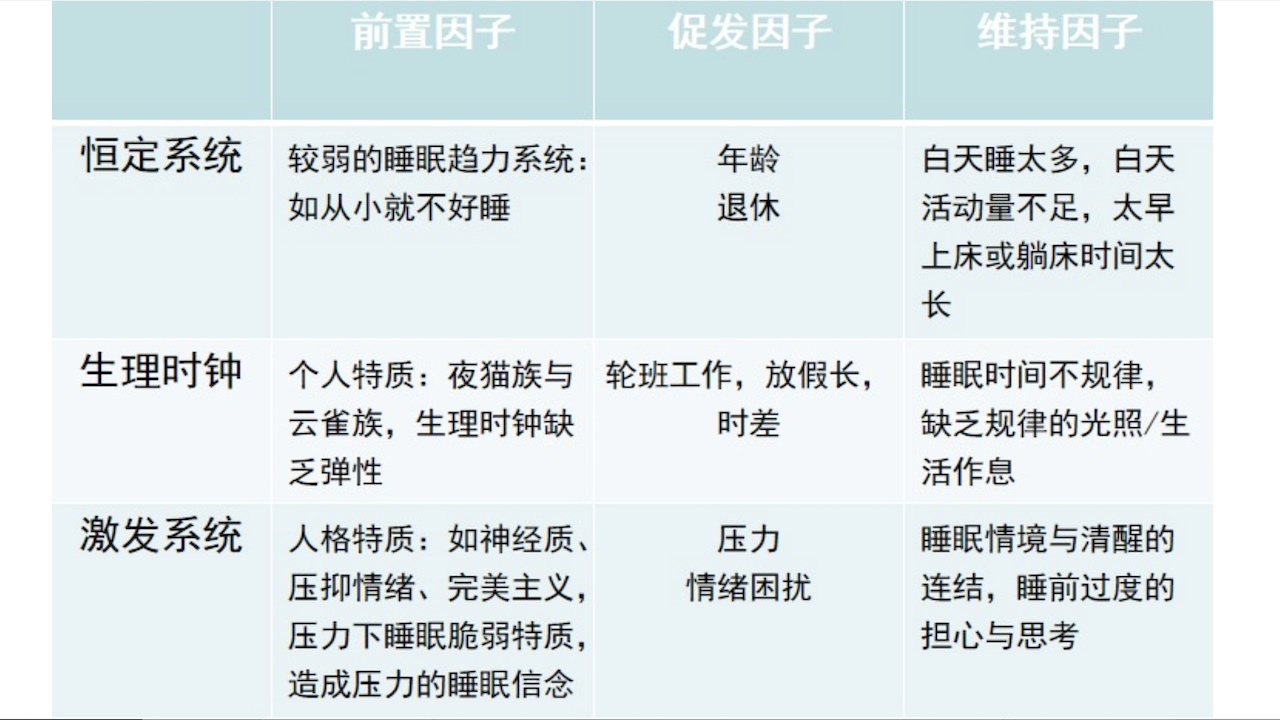
图9
六、失眠的认知行为治疗(CBT-I)的应用
针对慢性失眠患者的行为、认知和生理的系列治疗策略,通过改变失眠患者不良行为及睡眠习惯、错误睡眠认知等多方面因素,达到改善失眠的效果。
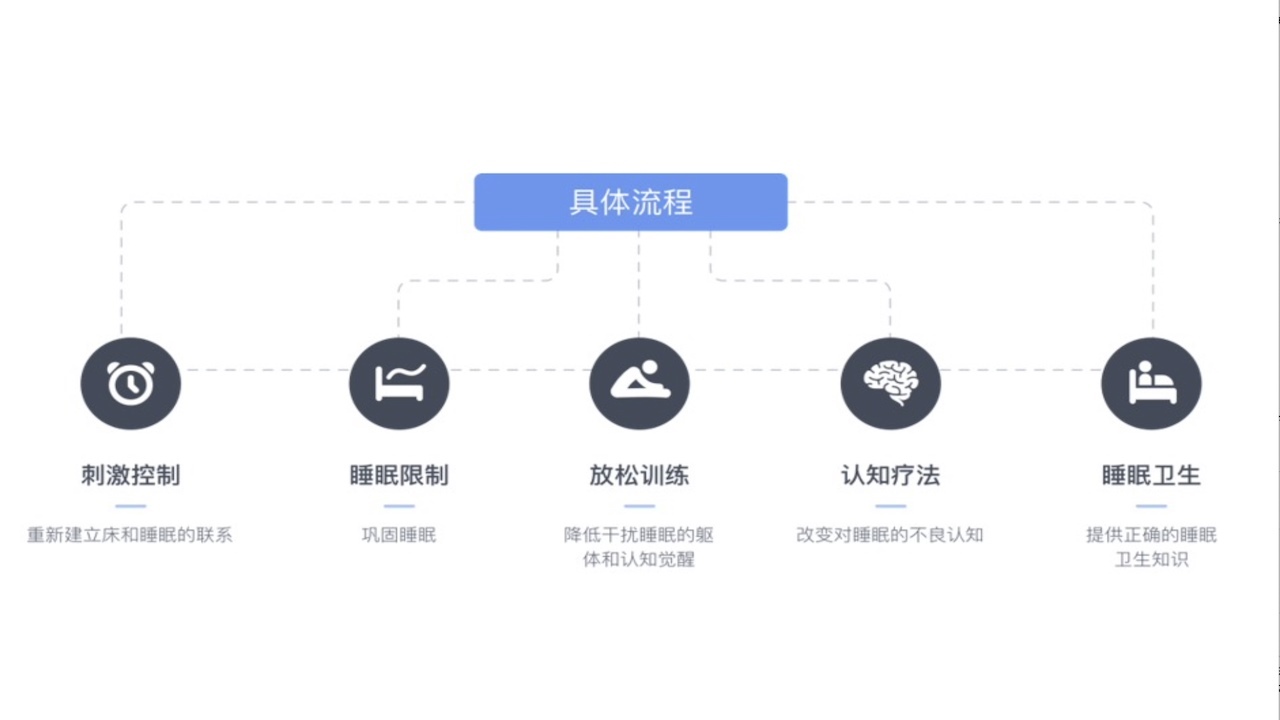
图10
七、CBT-I的内容元素
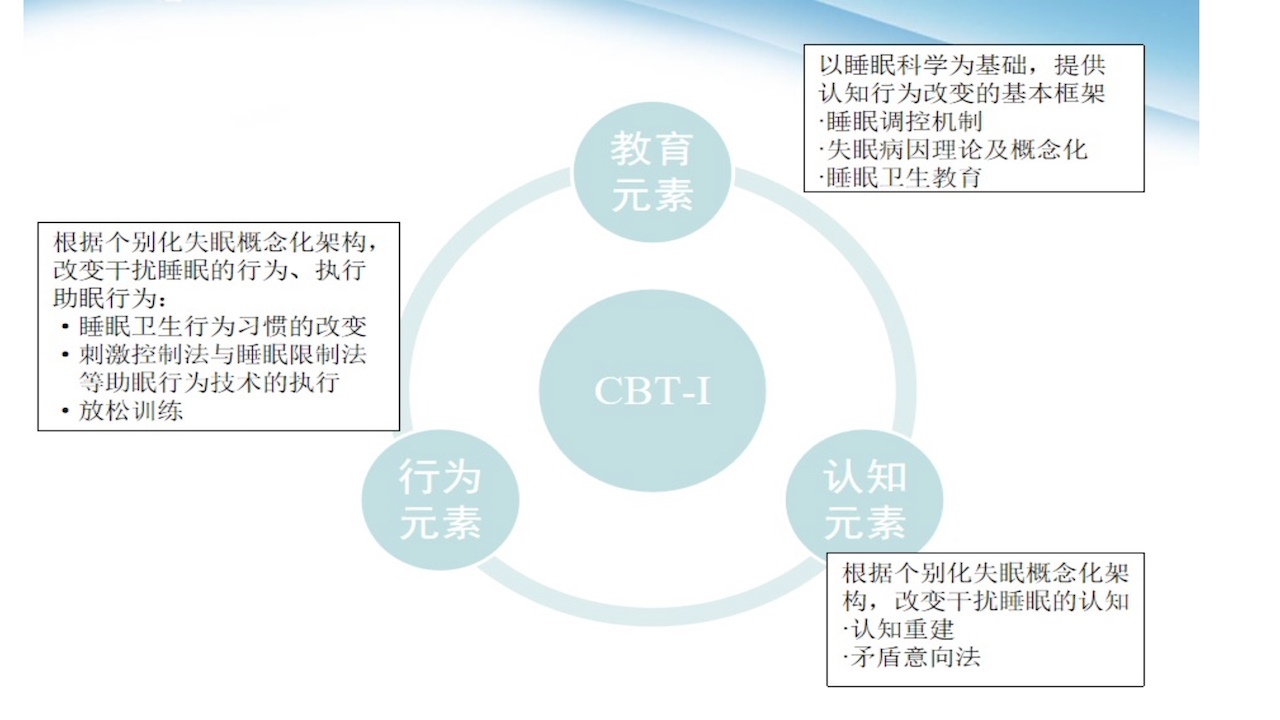
图11
八、CBT-I的适用人群
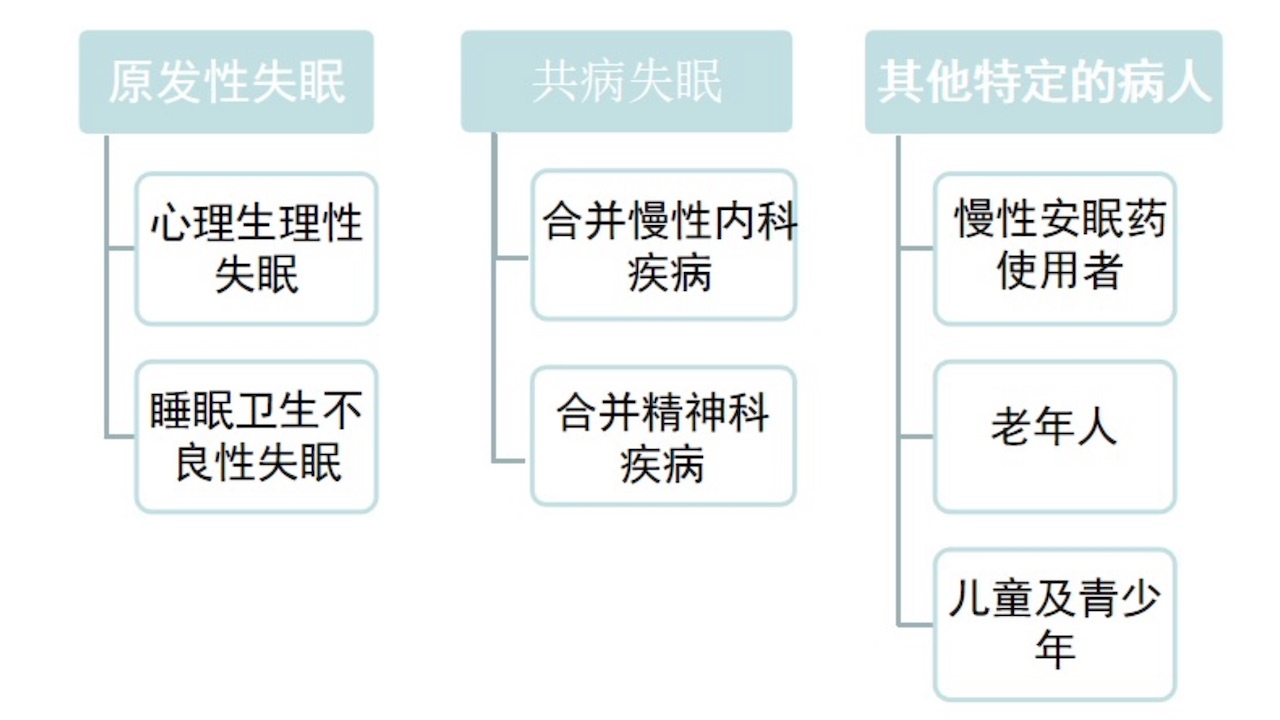
图12
九、CBT-I的提供方式
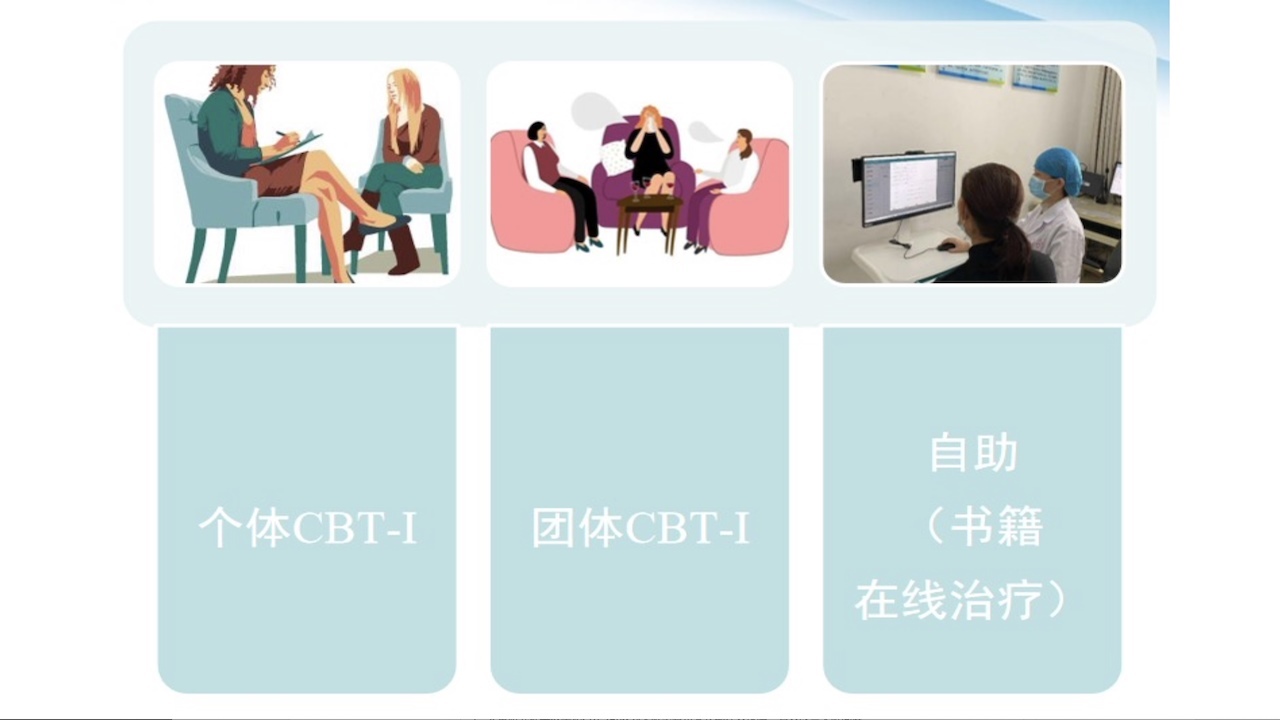
图13
十、典型CBT-I的治疗方案
形式及时长:个体治疗45-60分钟,团体治疗90分钟,每周一次,4-8周。
根据患者需要调整治疗方案。治疗元素的顺序可以根据需要调整。
1-2节:自我监测/回顾睡眠日记;疗程概览及目标设定;教育元素:3-P模型,增加对睡眠/失眠的正确认识,基本睡眠卫生的原理。
3-4节:自我监测/回顾睡眠日记;行为元素:刺激控制指导,睡眠限制疗法,放松训练;鼓励及增强依从性:针对性解决问题。
5-6节:自我监测/回顾睡眠日记;认知元素:认知重构;鼓励及增强依从性:针对性解决问题。
7-8节:整合所有治疗元素;设计提高依从性的方法;复发的预防:考虑潜在的高危因素,讨论复发预防的处理方法,治疗获益的巩固。
十一、CBT-I相关研究
1.CBT-I能够缓解入睡困难、提升睡眠效率
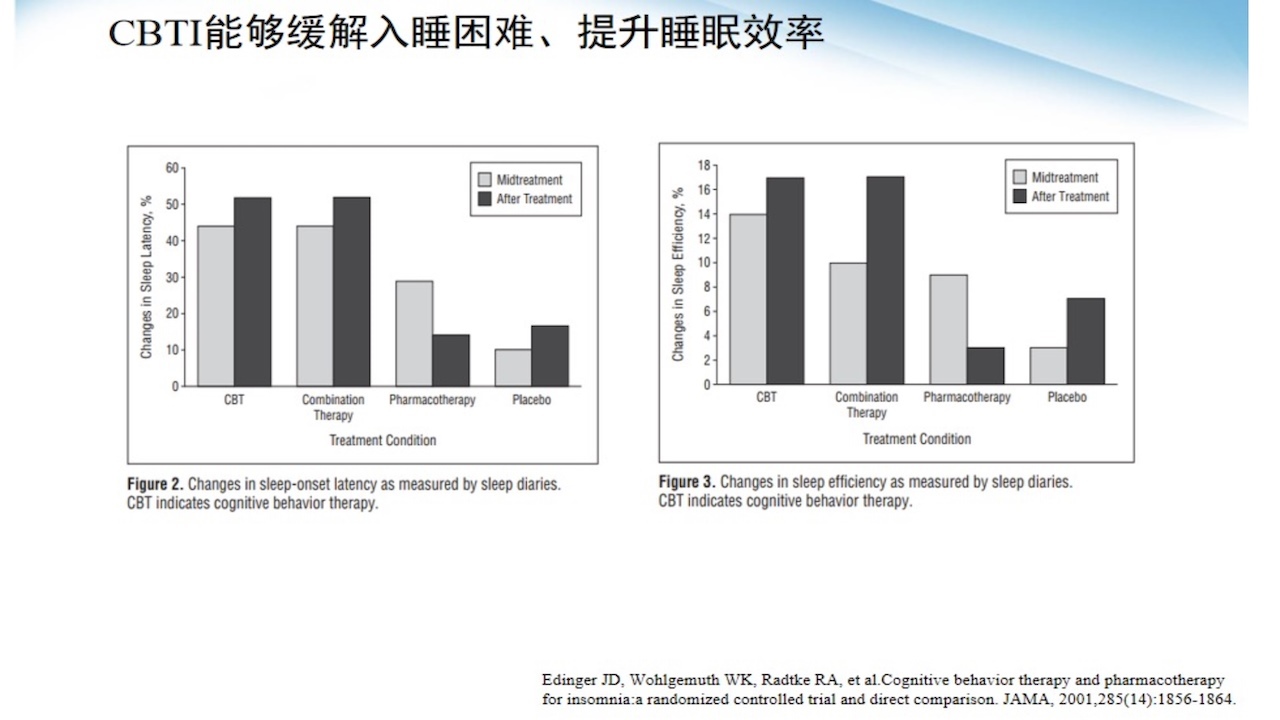
图14
2.CBT-I治疗显著改善不良的信念和态度
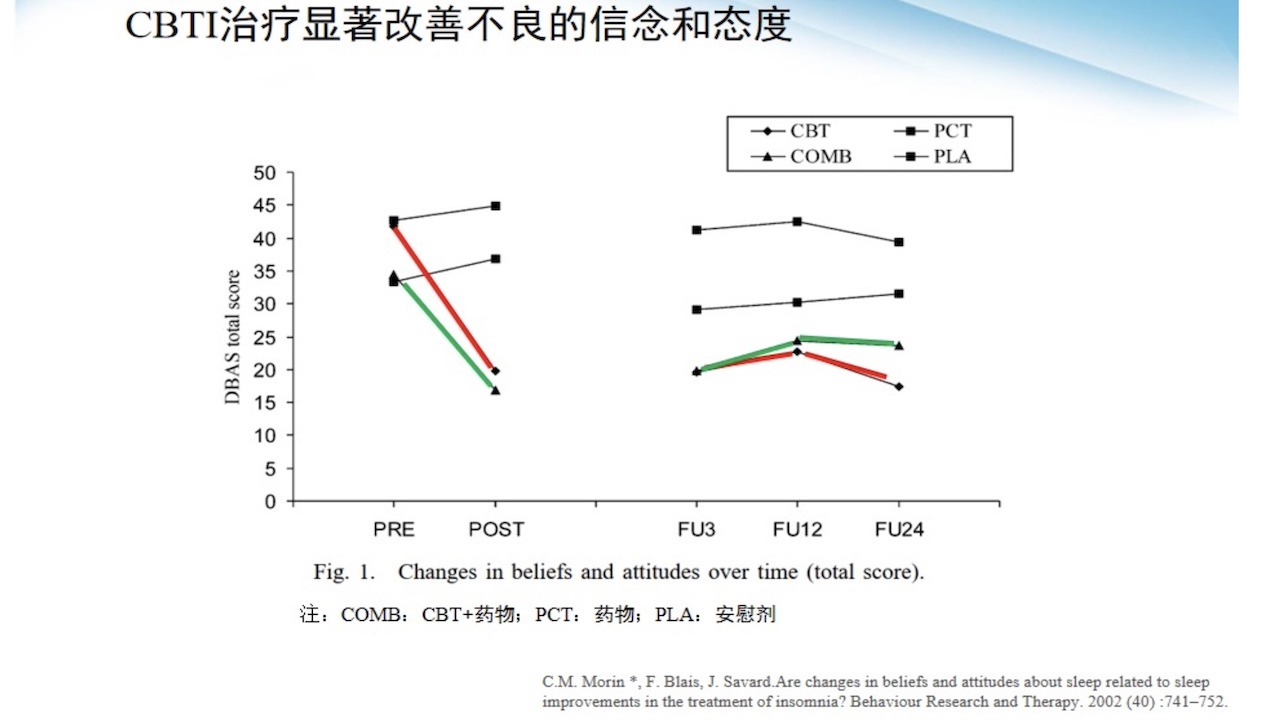
图15
3.CBT-I在失眠伴轻度抑郁患者的疗效
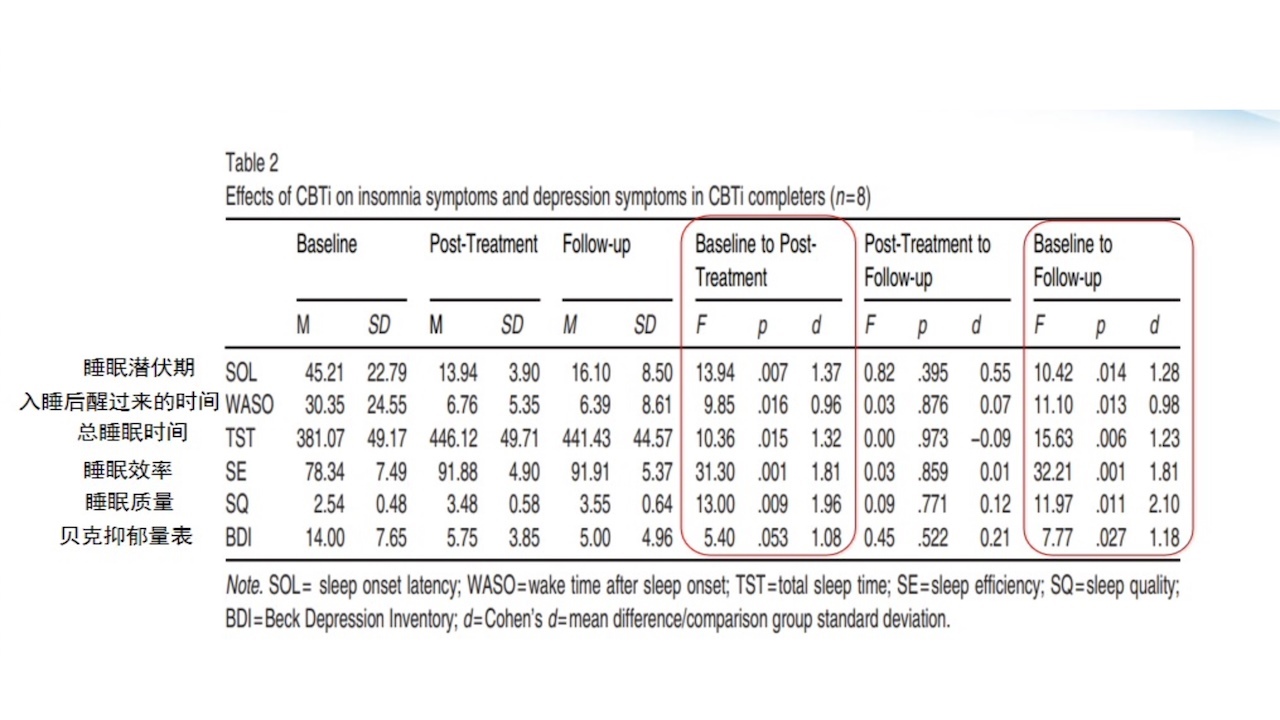
CBT-I可改善SOL、WASO、TST、SE、SQ及抑郁情绪,且疗效可以维持
图16
十二、传统CBT-I面临的挑战
1.CBT-I细节庞杂,实际操作障碍多,培训成本高。
2.整个CBT-I治疗需要经历6~8次,30~60分钟/次的晤谈,单个患者治疗时间成本极高。
3.所在医院需要提供配套的场地支持。
4.完成治疗需要来回医院6~8次,时间交通成本高。
5.在家执行得不到及时的鼓励、监督和指导。
6.线下治疗内容无法回顾,睡眠策略掌握不充分。
十三、数字化CBT-I(dCBT-I)的优势
1.有效性:大量研究证实dCBTI效果与传统CBTI相近。
2.高效、节约成本:减轻医生大量重复工作的同时,患者可以随时随地进行学习。
3.覆盖面广:没有地域限制,时间限制,能让更多的患者受益。
4.提醒智能化:对于不同的患者实现有针对性的提醒,从而提高患者依从性。
5.数据电子化:远程跟进患者睡眠改善情况,同时数据可应用于科研,助力睡眠行业研究的发展。
十四、dCBT-I患者案例—提高睡眠效率
睡眠总时长:成年⼈的平均睡眠时长在7〜9小时之间,患者⾸周平均睡眠总时长为6小时6分钟,低于平均值;患者最后⼀周的平均睡眠时⻓为6小时43分钟。睡眠总时长上升。
睡眠效率:患者的睡眠效率第⼀周是70.25%,处于偏低水平;最后⼀周的睡眠效率是88.14%,提示患者睡眠效率增加。
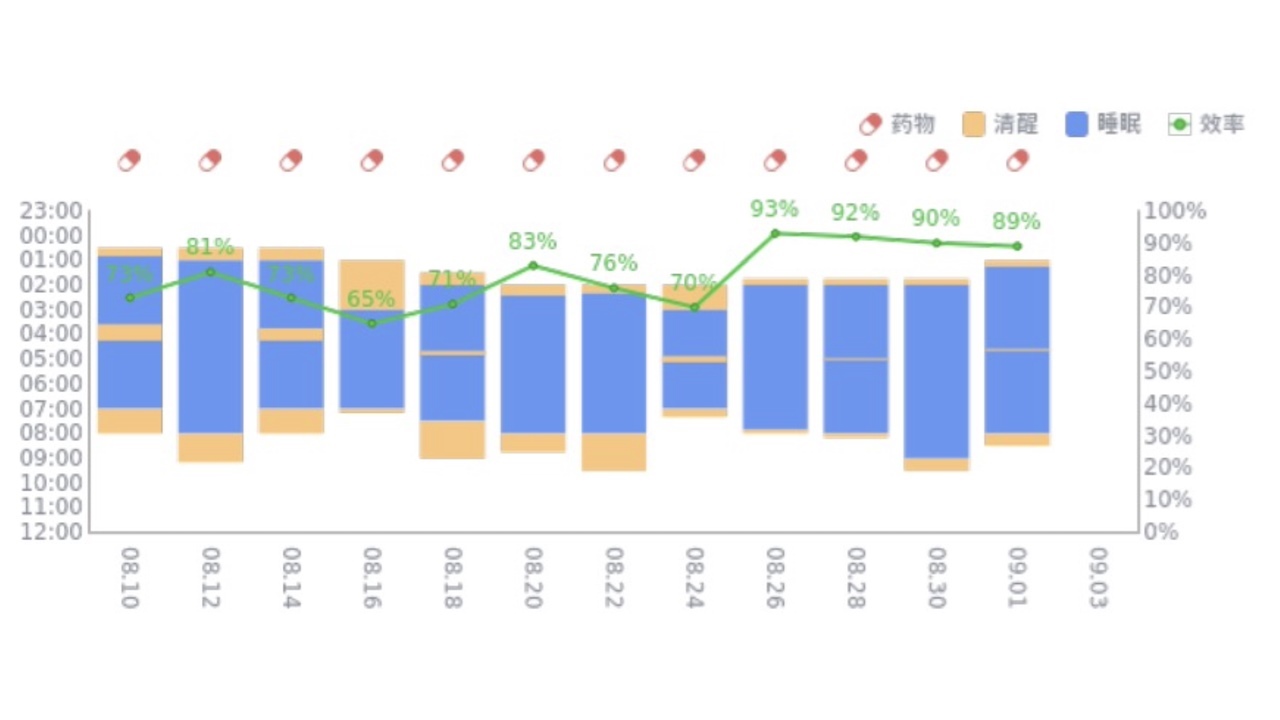
图17
十五、dCBT-I患者案例——有效性
缩短睡眠潜伏期:患者最开始睡眠潜伏期平均值为1小时1分钟,处于偏⾼的⽔平;到平均值0小时15分钟,睡眠潜伏期缩短。
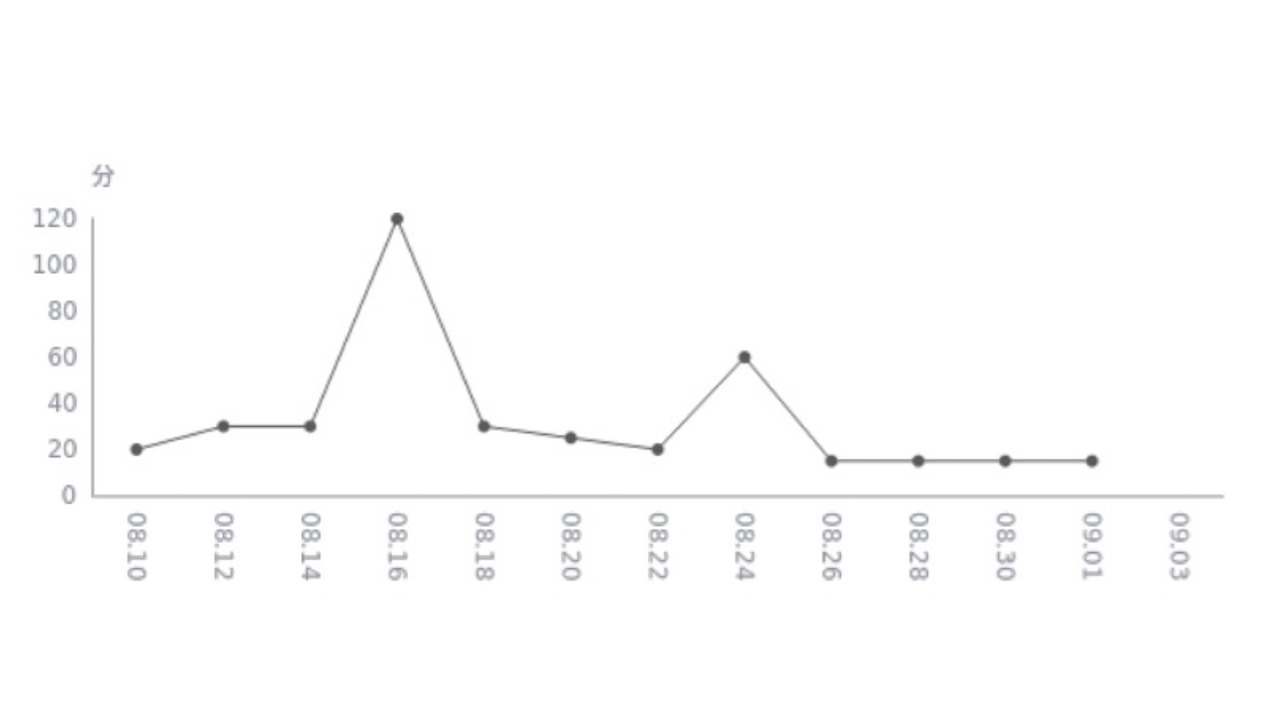
图18
缩短夜醒时长:患者的平均夜醒时长有所改善,夜醒次数平均值为0.52,无明显夜醒问题。
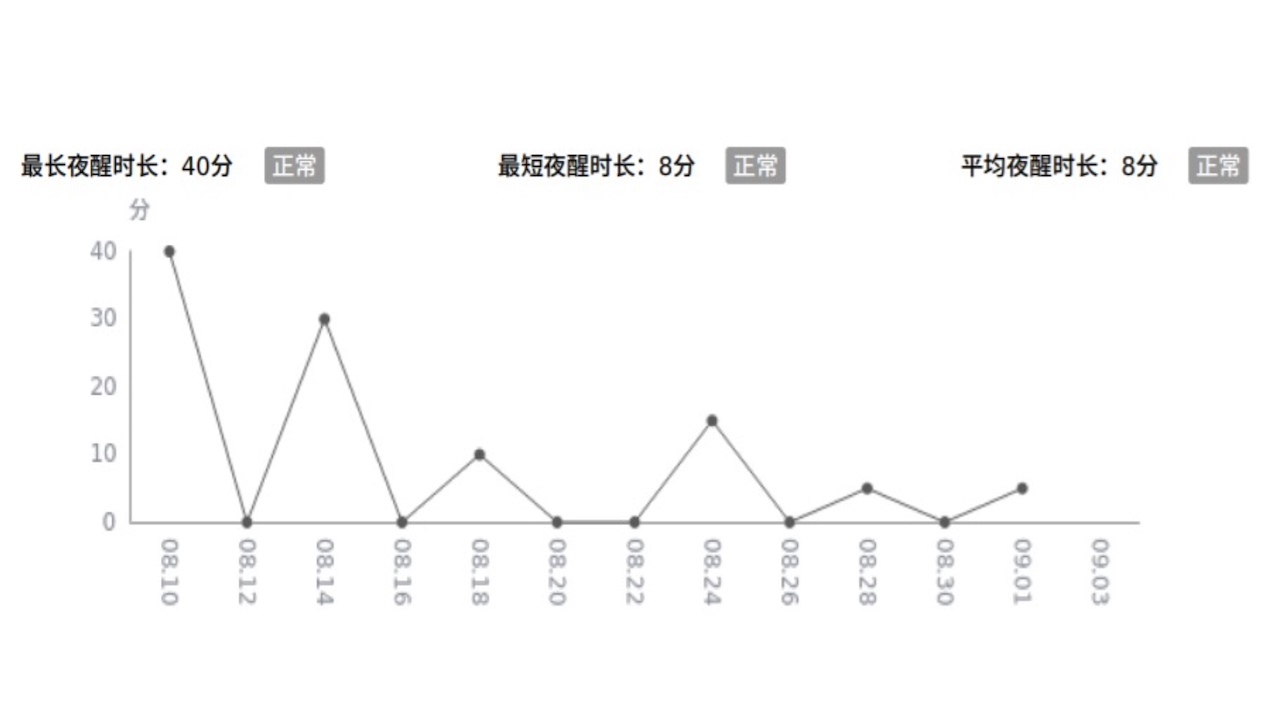
图19
十六、dCBT-I患者案例——减少药物使用
患者减药情况明显:曲唑酮从原来的1片降到1/2片到最后停药,唑吡坦从原来1/2片逐渐试验到停药。
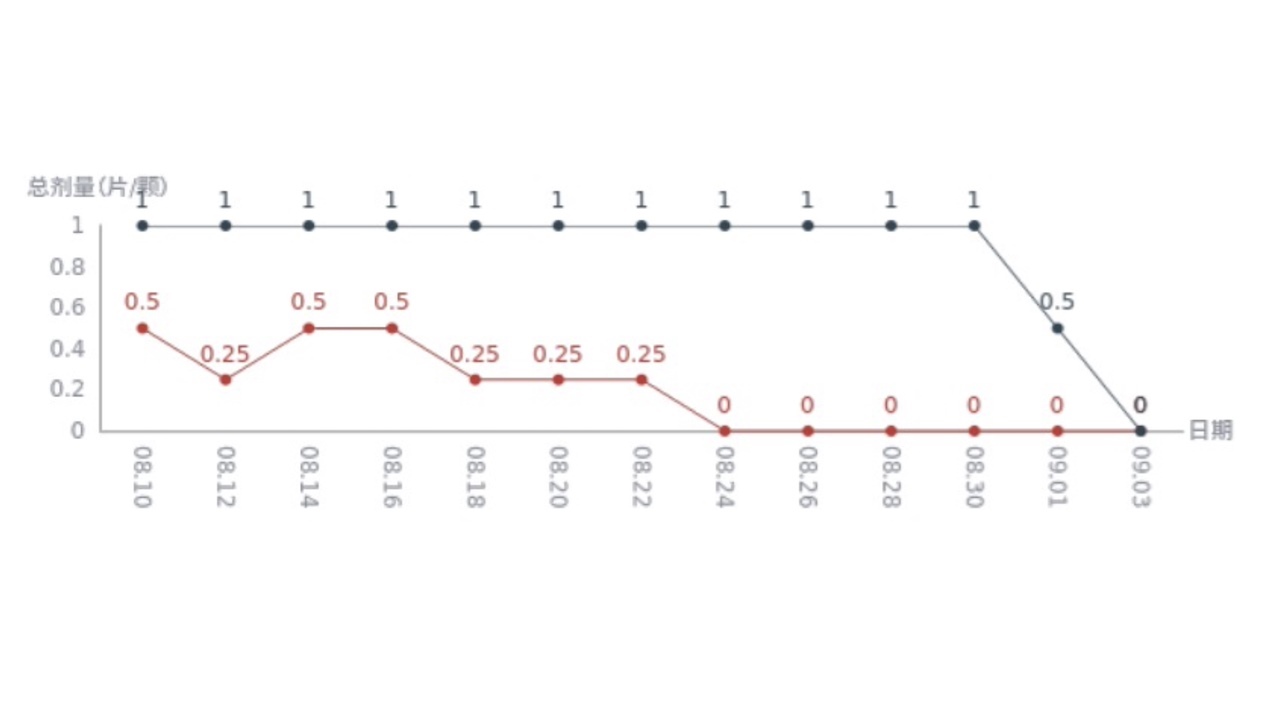
图20
十七、dCBT-I临床研究

图21
dCBT-I可以改善新冠疫情防控期抗疫一线慢性失眠护士的睡眠质量,缓解焦虑抑郁情绪。
十八、总结
1、失眠的认知行为治疗是成人慢性失眠的一线治疗方案。
2、失眠的认知行为治疗是一个有实证研究基础的治疗方式,可以有效地矫正心理与行为因素对于睡眠调控机制的干扰,进而有效治疗失眠。
3、大量研究证实数字化CBT-I可以为失眠患者带来长期疗效保障,有效改善失眠问题。
4、失眠的认知行为治疗不仅使失眠群体获益,还可能使其他慢性病共病失眠患者以及失眠易感群体获益。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]
