
珍爱唯一|潍坊医学院附属医院产科系列公开课

谭新 产科·主治医师
潍坊医学院附属医院
编者按:妊娠期高血糖不论对孕产妇,还是胎儿都会有很多危害,甚至是危险。例如,巨大胎儿、早产、子痫前期等不良妊娠结局,远期危害,孩子在成长的过程中,更容易发生肥胖。妊娠期高血糖孕妇如果通过饮食和运动不能维持血糖水平,或者出现饥饿性酮症,增加热量摄入血糖又不达标,需要使用降糖药物治疗。本文根据谭新医生在珍爱唯一|潍坊医学院附属医院产科系列公开课上授课视频整理而成,今天我们就来一起学习妊娠期高血糖的相关降糖药物管理吧。
一、我国妊娠期高血糖发生率不断上升且造成不良妊娠结局
1.我国妊娠期高血糖发生率不断上升
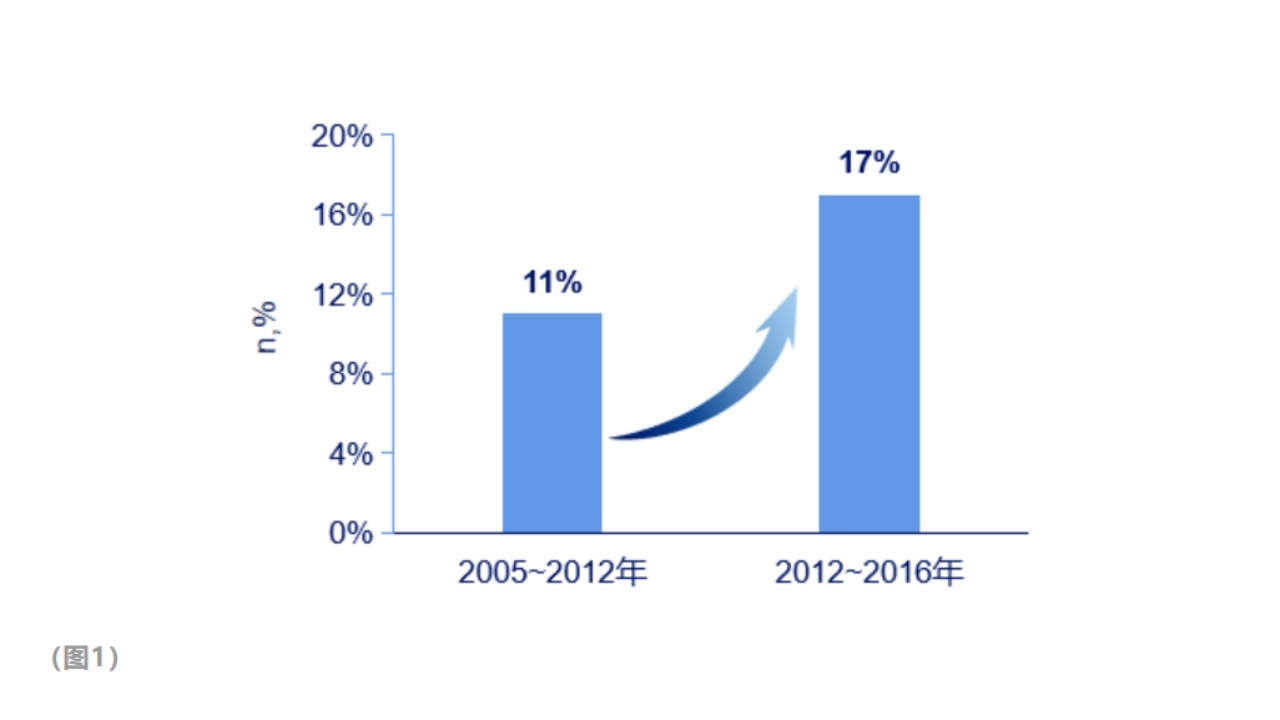
2005年1月~2012年12月患病率11%[95%CI];2012年12月~2016年6月患病率17%[95%CI]。
2.妊娠期高血糖造成不良妊娠结局
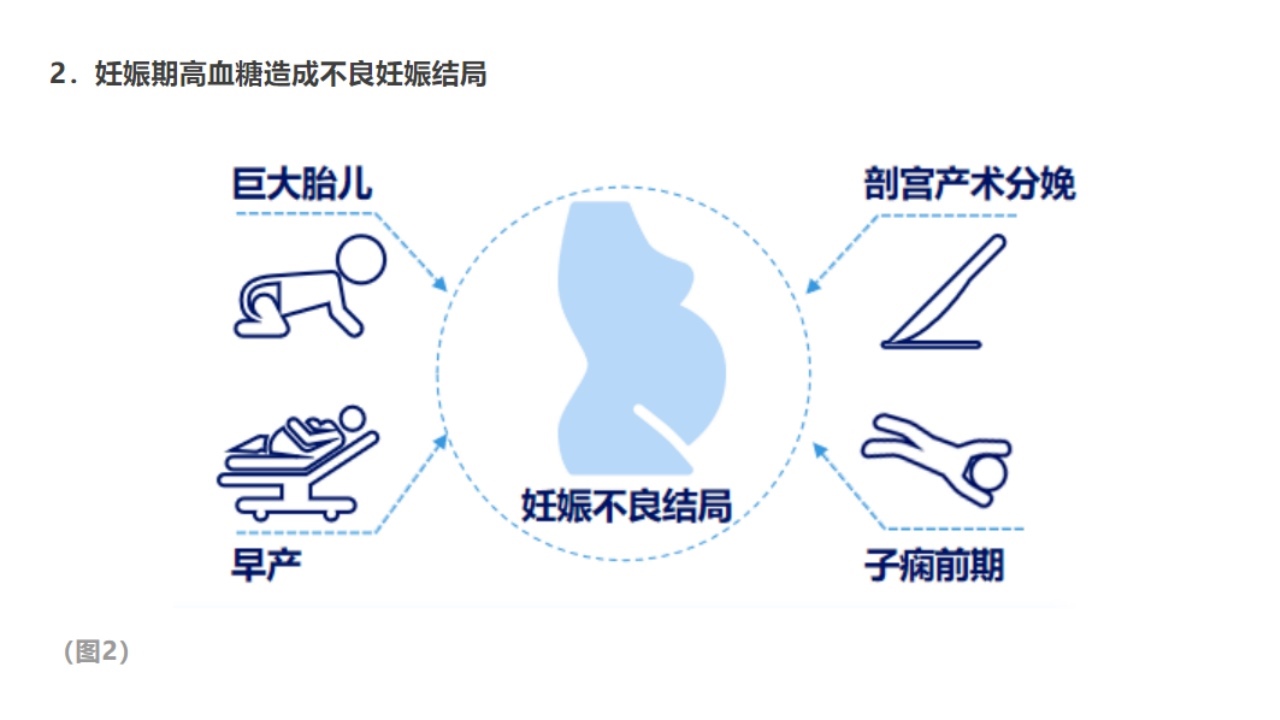
妊娠期高血糖包括妊娠期不同类型的糖代谢异常,与巨大胎儿、剖宫产术分娩、早产、子痫前期等不良妊娠结局明确相关,且远期母儿代谢综合征的发生风险增高。
二、妊娠期高血糖的分类
常见妊娠期高血糖的分类详见下表:

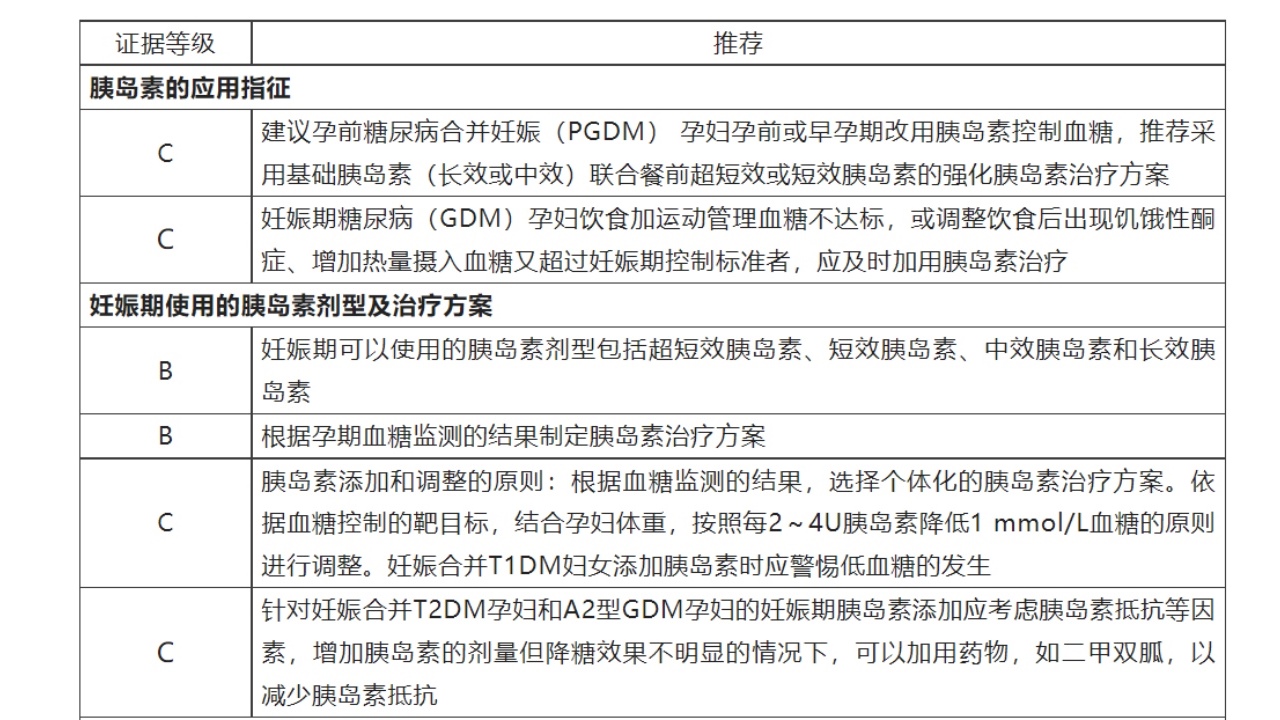
三、胰岛素的应用指征
1.PGDM孕妇:孕前或早孕期改用胰岛素控制血糖,推荐采用基础胰岛素(长效或中效)联合餐前超短效或短效胰岛素的强化胰岛素治疗方案(推荐等级:C级)。
2.GDM孕妇:饮食加运动管理血糖不达标,或调整饮食后出现饥饿性酮症、增加热量摄入血糖又超过妊娠期控制标准者,应及时加用胰岛素治疗(推荐等级:C级)。
3.妊娠期糖尿病的饮食和运动管理是非常重要的,所有的降糖药物的应用都是在饮食和运动管理的基础上进行的。而且,对于血糖的监测也是十分重要的。
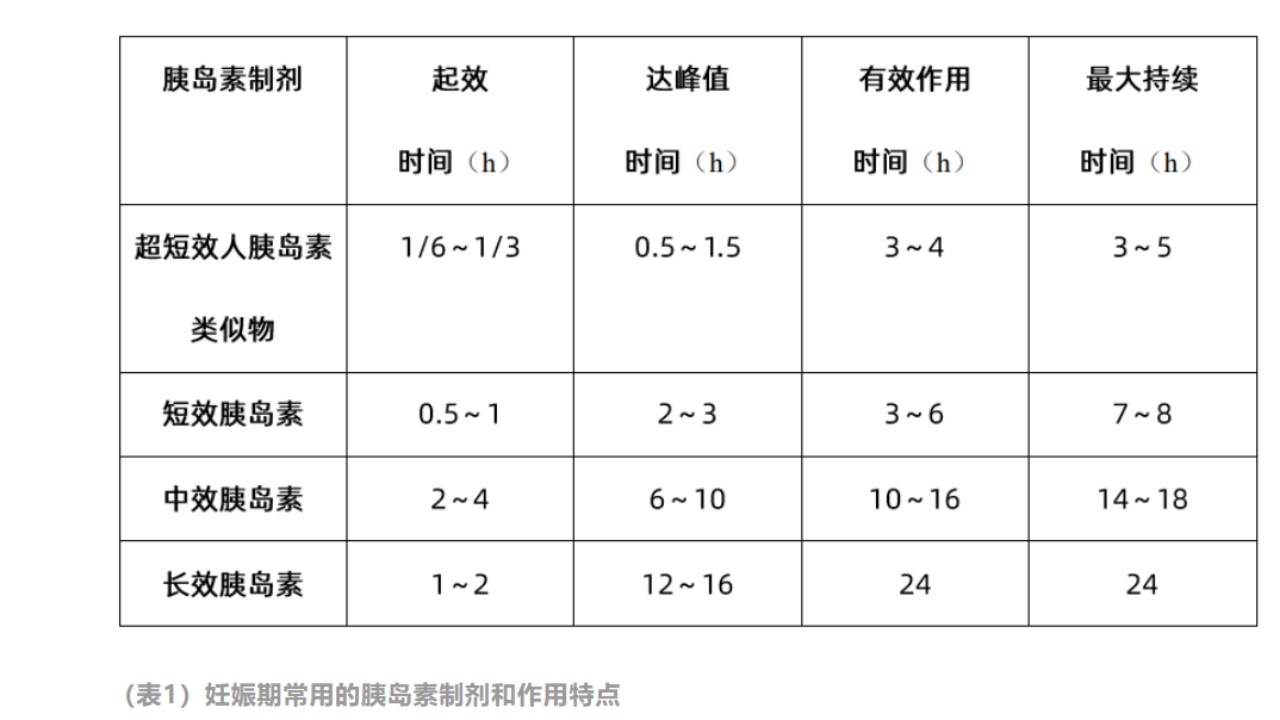
四、妊娠期使用的胰岛素剂型及治疗方案
(一)妊娠期常用胰岛素类别
1.妊娠期可以使用的胰岛素剂型包括超短效胰岛素、短效胰岛素、中效胰岛素和长效胰岛素(推荐等级:B级)。
2.在中国2型糖尿病防治指南中提到,妊娠期可使用的胰岛素剂型包括超短效人胰岛素类似物、短效胰岛素、中效胰岛素和长效胰岛素。
3.CDS指南推荐,可应用于孕期的胰岛素类型包括所有的人胰岛素(短效、中效及预混的人胰岛素)、胰岛素类似物(门冬胰岛素、赖脯胰岛素及地特胰岛素)。
(二)常用的胰岛素制剂及其特点
1.超短效人胰岛素类似物门冬胰岛素
已被我国国家食品药品监督管理局批准,可以用于妊娠期的人胰岛素类似物。其特点是起效迅速、药效维持时间短。具有最强或最佳的降低餐后高血糖的作用,用于控制餐后血糖水平,不易发生低血糖。
2.短效胰岛素
特点是起效快,剂量易于调整,可以皮下、肌肉和静脉内注射使用。静脉注射短效胰岛素后能使血糖迅速下降,半衰期为5~6min,故可用于抢救糖尿病酮症酸中毒。
3.中性鱼精蛋白锌胰岛素(neutralprotaminehagedorn,NPH)
是含有鱼精蛋白、短效胰岛素和锌离子的混悬液,只能皮下注射而不能静脉使用。注射后在组织中蛋白酶的分解作用下,将胰岛素与鱼精蛋白分离,释放出胰岛素而发挥生物学效应。其特点是起效慢,降低血糖的强度弱于短效胰岛素。
4.长效胰岛素类似物
可用于控制夜间血糖、空腹血糖和餐前血糖,已被国家食品药品监督管理局批准应用于妊娠期。
(三)胰岛素治疗
1.妊娠期高血糖孕妇经饮食治疗3~7d后,应行24h血糖轮廓试验(常规情况下,患者可自行监测末梢血糖),包括夜间血糖、三餐前30min血糖及三餐后2h血糖及尿酮体。如果空腹或餐前血糖≥5.3mmol/L,或餐后2h血糖≥6.7mmol/L,或调整饮食后出现饥饿性酮症,增加热量摄入后血糖又超过孕期标准者,应及时加用胰岛素治疗。
2.在临床中或门诊查体时,均会告知患者监测血糖,即使患者血糖值目前已达标。此外,经常存在无症状患者,饮食不注意导致血糖值不达标,或饮食过度控制,导致饥饿性酮症,这两种情况都是不可取的。
(四)根据孕期血糖监测的结果制定胰岛素治疗方案(推荐等级:B级)
1.基础胰岛素治疗方案
适用于空腹血糖或餐前血糖高的孕妇,选择在睡前注射长效胰岛素,或者早餐前和睡前2次注射NPH。对于餐后血糖升高的孕妇,可选择餐前短效或超短效胰岛素治疗方案,即餐时或三餐前注射超短效或短效胰岛素。
2.胰岛素联合治疗方案
是“长效或中效胰岛素”与“超短效或短效胰岛素”联合应用的一种方法,即三餐前注射短效或超短效胰岛素,睡前注射长效胰岛素或NPH,适用于空腹和餐后血糖均不达标的孕妇。由于妊娠期餐后血糖升高较为显著,一般不常规推荐应用预混胰岛素。妊娠合并T1DM或者少数合并T2DM血糖控制不理想的孕妇,可考虑使用胰岛素泵控制血糖。
(五)胰岛素添加和调整的原则
根据血糖监测的结果,选择个体化的胰岛素治疗方案。依据血糖控制的靶目标,结合孕妇体重,按照每2~4U胰岛素降低1mmol/L血糖的原则进行调整。妊娠合并T1DM妇女添加胰岛素时应警惕低血糖的发生(推荐等级:C级)。
(六)胰岛素添加和调整
1.妊娠期胰岛素的添加,必须在营养管理和运动指导的基础上进行。空腹或餐前血糖升高,建议添加中效或长效胰岛素;餐后血糖异常,建议添加短效或超短效胰岛素。胰岛素首次添加,应警惕低血糖的发生。
2.胰岛素治疗时,清晨或空腹高血糖的处理
清晨高血糖产生的原因有三方面:夜间胰岛素作用不足、黎明现象和Somogyi现象。前两种情况,必须在睡前增加中效胰岛素的用量,而Somogyi现象即低血糖后反跳性高血糖,应减少睡前中效胰岛素的用量。
3.妊娠过程中机体对胰岛素需求的变化
妊娠中、晚期,胰岛素需要量有不同程度的增加;妊娠32~36周达到高峰,妊娠36周后用量可能会有下降。因此,妊娠期胰岛素的用量应根据血糖情况调整。
4.针对妊娠合并T2DM孕妇和A2型GDM孕妇,妊娠期胰岛素添加应考虑胰岛素抵抗等因素。增加胰岛素的剂量但降糖效果不明显的情况下,可以加用药物,如二甲双胍,以减少胰岛素抵抗(推荐等级:C级)。
5.孕前超重或肥胖的GDM或PGDM孕妇,可能出现胰岛素抵抗,导致增加胰岛素剂量时降糖效果不明显。此时,不建议继续追加胰岛素用量,应及时加用改善胰岛素敏感性的药物。
五、二甲双胍在妊娠期使用的安全性和有效性
(一)二甲双胍在妊娠期使用的安全性和有效性的相关指南及建议
1.妊娠期应用二甲双胍的有效性和对母儿的近期安全性与胰岛素相似;若孕妇因主客观条件无法使用胰岛素(如拒绝使用、无法安全注射胰岛素或难以负担胰岛素的费用)时,可使用二甲双胍控制血糖(推荐等级:A级)。
2.通过生活方式干预血糖仍不能达标的妊娠期高血糖妇女,应接受降糖药物治疗。除胰岛素外,近年来,越来越多的研究对妊娠期应用二甲双胍的有效性和近期安全性进行了比较。二甲双胍(单用或联用胰岛素)与单用胰岛素相比,不良妊娠结局无增加,证实了二甲双胍的有效性和近期安全性。GDM孕妇使用二甲双胍(单用或联用胰岛素)后血糖控制情况和母儿结局与单用胰岛素相似,同时,二甲双胍还可减少GDM孕妇妊娠期增重和新生儿低血糖的发生率,较胰岛素更具优势。
3.二甲双胍可以通过胎盘进入胎儿体内,但目前尚未发现二甲双胍对子代有明确的不良作用(推荐等级:B级)。
4.妊娠期应用二甲双胍,子代2岁时上臂中部周径、肩胛下皮褶、肱二头肌皮褶厚度较应用胰岛素的子代明显增加,但子代的体脂率、腹围、总脂肪量等无显著差异,可能应用二甲双胍的子代内脏脂肪量较低,二甲双胍可能改善了子代的脂肪分布,对代谢有潜在益处。
对子代7~9岁时的随访时发现,仅有部分应用二甲双胍的子代体重、上臂脂肪量和腰围身高比显著增加,皮下脂肪和内脏脂肪虽稍多,但与应用胰岛素的子代无显著差异;子代的FPG、三酰甘油、胰岛素、胰岛素抵抗、HbA1c、糖化白蛋白、胆固醇、肝酶等均相似。
妊娠期使用二甲双胍的GDM孕妇子代体重较大,但身高也较高,子代的BMI与应用胰岛素的子代无显著差异;子代18月龄时的运动发育情况、社交、情感、语言发育情况、理解能力等均无显著差异。应用二甲双胍与胰岛素的男性子代33~85月龄时的睾丸体积、腰臀比、BMI、身高和体重等无显著差异。
(二)二甲双胍的具体用法
1.二甲双胍起效的最小推荐剂量为500mg/d,最佳有效剂量为2000mg/d,成人剂型片可用的最大剂量为2500mg/d,缓释剂型推荐最大用量为2000mg/d。
2.在500~2000mg/d剂量范围,二甲双胍的疗效呈剂量依赖效应。
3.不同剂型的二甲双胍主要区别在于给药后溶出释放方式不同,普通片剂在胃内崩解释放;肠溶片或胶囊在肠道崩解释放;缓释片或胶囊在胃肠道内缓慢溶出、释放。
4.相对于普通片剂而言,缓释制剂一天一次可能具有更好的胃肠道耐受性,可提高孕妇的用药依从性。
(三)二甲双胍的适应证和禁忌证
1.适应证
(1)GDM或妊娠合并T2DM的女性。GDM孕妇在医学营养治疗和运动干预1~2周后,餐前血糖≥5.3mmol/L,餐后2h血糖≥6.7mmol/L,HbA1c≥5.5%;妊娠合并T2DM妇女在医学营养治疗和运动干预1~2周后,餐前血糖≥5.6mmol/L,餐后2h血糖≥7.1mmol/L,HbA1c≥6.0%。
(2)无使用二甲双胍的禁忌证的女性。
2.禁忌证
(1)胰岛素依赖性糖尿病(T1DM)妇女。
(2)肝肾功能不全者。
(3)心力衰竭、糖尿病酮症酸中毒和急性感染者。
六、总结
1.妊娠期糖尿病的孕妇,更重要的还是医学营养治疗和运动干预,在此基础上,血糖控制不理想者,才需要加用降糖药物。
2.降糖药物治疗推荐及共识


[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]

