
孕筹帷幄|山大二院产科系列大课堂

严春梅 产科·主治医师
山东大学第二医院
编者按
李斯特菌在生活环境中广泛存在,但对健康人群发病率很罕见,因饮食习惯原因,国外相对发病率比国内高一些,但妊娠期李斯特菌感染占比较高,且一旦感染,对胎儿有致命的影响,所以要怎样预防李斯特菌感染?本期“孕筹帷幄山大二院产科系列大课堂”由严春梅医生为大家讲述“妊娠期李斯特菌感染”,下面我们结合病例一起学习一下吧!
一、妊娠期李斯特菌感染病例分享
病例介绍
孕妇,25岁,第一胎,停经32+4周,阵发性下腹痛15+小时。
患者15+小时前出现阵发性下腹痛,无腹泻,无恶心、呕吐,无其他不适。
患者昨日15小时前因下腹痛外院就诊,行胎心监护示胎心基线180次/分左右,基线平直,无反应,有明显胎心下降,最低降至80次/分,持续时间长,恢复慢。未行任何诊治。6h前因腹痛加剧,就诊于外院,行胎心监护反应差,测量体温:38.8℃,未行治疗,转诊至我院。
孕期规律产检,未见异常。
入院查体
T:37.3℃P:100次/分R:20次/分BP:118/73mmHg,一般情况可,心肺(-),水肿(-),肝脾肋下未及,腹部压痛(-),反跳痛(-)。
产科查体
宫高28cm,腹围84cm,现规律宫缩,胎膜未破。肛诊:先露S-1.5,宫颈容受100%,质中,宫口开大容指松。
辅助检查
入院后胎心监护示基线在170-180次/分,基线平直,无反应,频发胎心下降,最低降至60次/分,持续约2分钟左右。

(图1)入院后胎心监护
患者入院后胎心监护胎心基线非常高,在180次/分以上,基线无变异,伴有频发变异减速,是三类胎监,提示严重的胎儿窘迫,且持续时间较长。
辅助检查
血常规:白细胞数目:28.66×109/L、中性粒细胞百分比:89.5%、中性粒细胞数目:25.65×109/L、单核细胞计数0.86×109/L;CRP:153.44mg/L;PCT:0.238ng/ml。
入院诊断
1.胎儿窘迫
2.32+4周妊娠G1P0A0L0
3.难免早产
4.发热原因待查:急性胃肠炎?宫内感染?
鉴别诊断
患者腹痛合并发热、胎儿窘迫,不能以“先兆早产”解释:
急性胃肠炎?
宫内感染?
急性阑尾炎?
消化道穿孔?
产妇诊疗经过
完善相关检查,地米10mg静推促胎肺成熟。
全麻下急症剖宫产终止妊娠:胎儿窘迫严重,且时间较长,而短时间内难以经阴分娩。
术中情况
LOA位娩一活婴,体重1470g,皮肤青紫,反应差,呼吸不规律,心率<100次/分,四肢肌张力低,初步复苏后无明显好转,Apgar评分1分钟评6分,给予气管插管、正压通气,心率降至60次/分,给予胸外心脏按压约30秒,患儿心率升至100次/分以上,皮肤颜色好转,自主呼吸仍弱,反应差,转至新生儿科。
羊水色绿,粘稠,量约100ml。
胎盘胎膜娩出完整,轮廓状胎盘,胎盘灰白、质脆,胎盘胎膜送病理(病理结果:胎盘组织呈急慢性炎症伴片状梗死及多处钙化灶,胎膜可见大量中性粒细胞浸润伴脓肿形成)。
子宫表面多处炎性滤泡,探査双附件未见异常。术后给予头孢呋辛、奥硝唑二联抗感染治疗。
术后第1天:
夜间患者再次出现发热,体温最高达39℃,无寒战,无其他不适。
查体:腹胀,宫体压痛(+),余无特殊。
急查血常规、CRP、PCT及血培养:血常规,WBC:14.72×109/L、N%:91.9%、N:13.53×109/L、单核细胞计数:0.15×109/L;CRP:221.04mg/L;PCT:0.540ng/ml。
血培养(术6返回,无菌生长)将头孢呋辛升级为头孢曲松,继续联合奥硝唑二联抗感染治疗。
术后第2天:
患者出现下腹痛,为阵发性,性质不详,无发热,无恶心、呕吐,无腹泻。
查体:已排气,但仍有腹胀,子宫压痛(+),余无特殊。
血常规:WBC:16.52×109/L、N%:90.7%、N数目:14.97×/109L、单核细胞数目:0.32×109/L。
继续应用罗氏芬+奥硝唑抗感染治疗。
术后第3天:
反复发热,晨体温38.3℃,对症治疗后体温降至37.7℃,下午再次出现发热,体温最高达39℃。伴有下腹痛,程度较前减轻,无里急后重;大便次数较多,为墨绿色软便。出现咳嗽、咳痰。
查体:双肺呼吸音粗,无啰音,宫体压痛(+),余无特殊。
大便常规:黄绿色,稀便,余项未见异常。继续头孢曲松+奥硝唑抗感染治疗。
术后第4天:
患者仍有下腹痛,为下腹绞痛,排便时明显,排便后缓解。夜间有发热,体温最高38℃。仍有咳嗽、咳痰。
查体:宫体压痛(+),余无特殊。
产妇之婴血培养为李斯特菌感染,考虑为母婴传播,患者李斯特菌感染可能性大。
通知病重;并急请呼吸、中医科、感染科等科室会诊;停头孢曲松钠,因医院暂无氨苄西林,改为青霉素联合奥硝唑抗感染治疗;进一步完善相关检查。
复查血常规、血培养,完善胸部CT及肝胆胰脾B超等。
血常规:WBC:9.91×109/L、N%:70.3%、N数目:6.97×109/L,单核细胞计数0.61×109/L。
胸部CT:双侧胸腔积液并右下肺组织膨胀不全;心包少量积液。
肝胆胰脾肾B超:右肾中上部探及一囊性回声,大小约0.5*0.5cm,边界清,内透声可。
宫颈分泌物培养(术9天返回):单核细胞增多性李斯特菌。
复查血培养(术7天返回):无菌生长。
痰培养(术7返回):无菌生长。
术后第5天:
下腹绞痛4+小时,难以忍受,排便时明显,排便后可稍缓解,大便为粘液脓血便。
査体:下腹部压痛(+),无反跳痛,子宫压痛(+),余无特殊。
大便常规:红细胞:+个/HP、脓细胞:+++个/HP、隐血试验:阳性。
氨苄西林+奥硝唑抗感染治疗。
术后第6-9天:
患者反复出现下腹痛,程度较前减轻,仍为排便时明显,大便每日3-4次,黄色稀便。未再出现发热。咳嗽、咳痰较前减轻。
査体:较前无变化。
大便Rt(术6):红细胞:2-3个/HP、脓细胞:5-7个/HP、隐血试验:阳性。
大便Rt(术7):红细胞:0-1个/HP、脓细胞:1-3个/HP、隐血试验:阳性。
盆腔CT示:右附件区低密度灶;盆腔脂肪间隙模糊;少量盆腔积液。
妇科超声:左附件周围脂肪组织炎症表现--脂筋膜炎不能除外。
继续氨苄西林抗感染治疗,术8停奥硝唑,加用甲硝唑+庆大霉素+糜蛋白酶灌肠治疗。
病情稳定,术9停病重。
术后第10天:
腹痛加重,程度重,持续时间长,排便时明显,大便为黄色软便,每日2-3次;偶有咳嗽、咳痰。
查体:下腹部压痛(+)、反跳痛(-),宫体压痛(+)。
复查大便常规:黄色软便、未见红细胞、脓细胞,隐血试验:阳性。
加用万古霉素、甲硝唑抗感染治疗。
拟转消化科。
术后11天转消化科治疗:
消化科继续应用氨苄西林、甲硝唑及万古霉素抗感染及对症支持治疗。8天后腹泻、腹痛消失。10天后两次复查大便常规正常,出院。
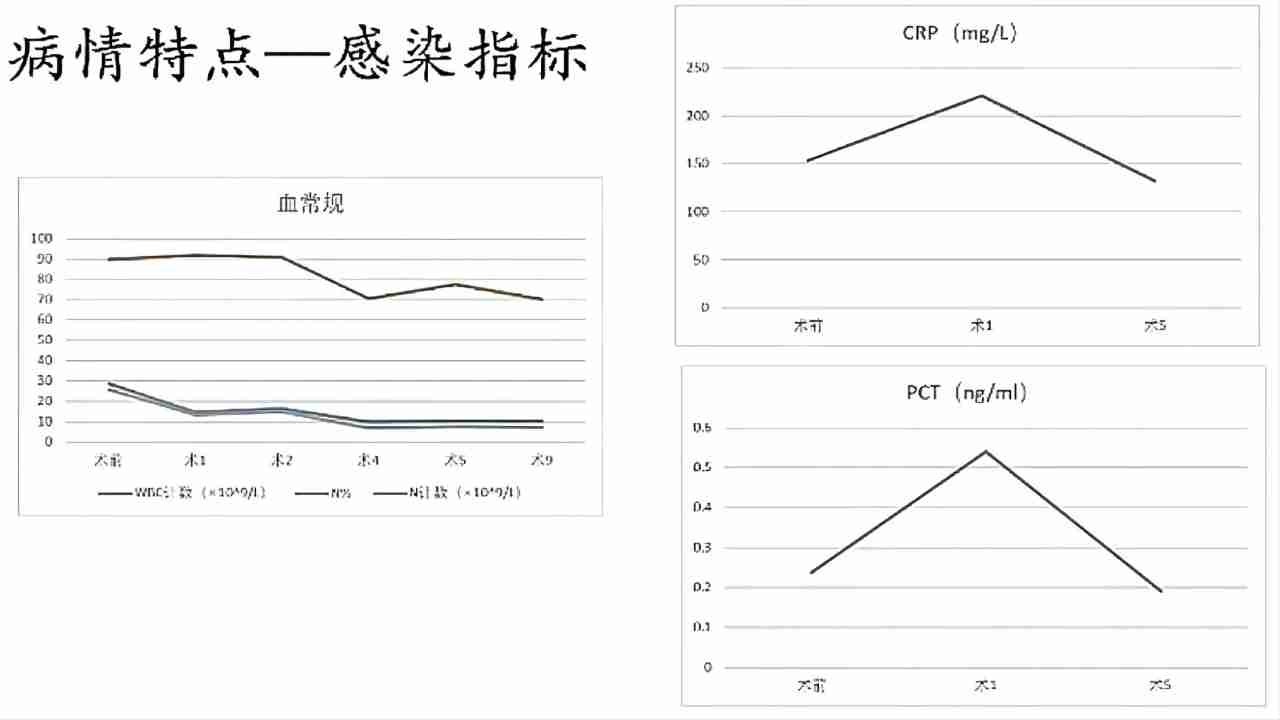
(图2)患者住院期间感染指标
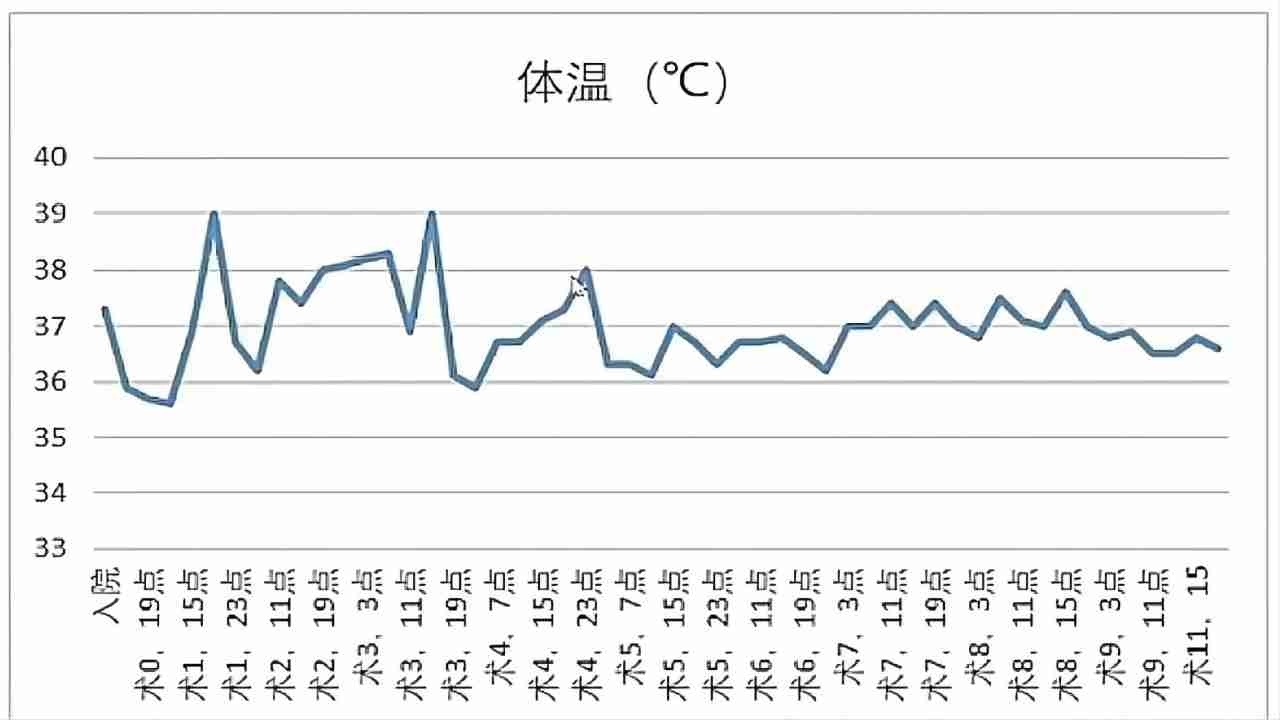
(图3)患者住院期间体温变化
综合(图2、3)可以看出患者感染指标和体温均在术4出现好转。但患者腹痛从术4开始加重,术5加重明显,持续时间长,出现粘液脓血便,术10又出现严重的腹痛。
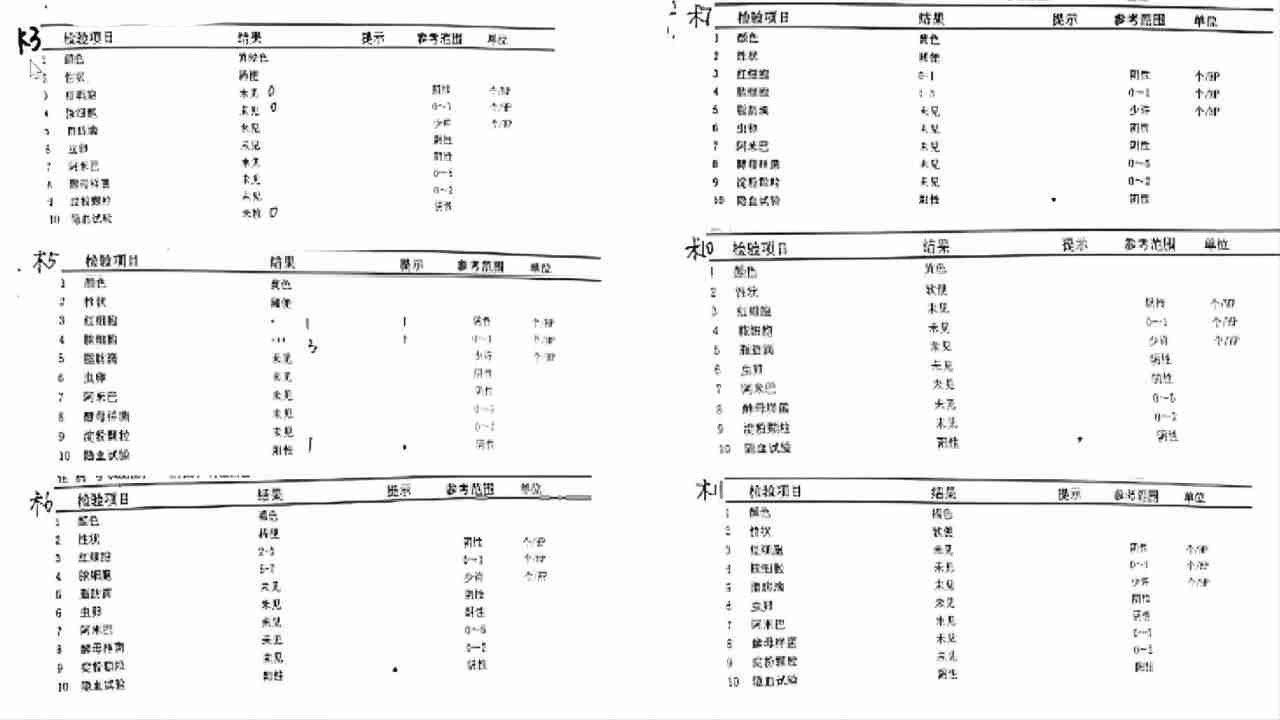
(图4)患者住院期间便常规
新生儿情况
入院査体:
T36.3℃,P150次/分,R气管插管。营养、发育欠佳,反应差,气管插管入病房,呼吸急促。皮肤温度暖,皮肤黏膜尚红润。全身皮肤见散在红色斑丘疹,按压退色,部分可见脓疱。头颅外形正常,无血肿及先锋头。头发稀疏,前囟容平软,张力不高,后囟未闭。三凹征弱性,复苏气囊通气双肺呼吸音粗,未闻及明显干湿性锣音。心音有力,心率150次/分,心律尚规整,心前区未闻及明显杂音。腹软,肝脾未触及肿大,脐部包扎良好。肠鸣音存在。脐带未脱,局部包扎良好。肝脾肋下未触及。原始反射引出不完全。
初步诊断:
1.早产儿2.反应差原因待查(1.新生儿感染观察2.新生儿呼吸窘迫综合征观察)3.新生儿窒息4.新生儿复苏后5.极低出生体重儿。
诊疗经过:
入院1天后停用呼吸机,改为无创呼吸机辅助通气,3天后停用无创呼吸机。入院2天血培养查见革兰氏阳性球菌,予万古霉素抗感染治疗。
患儿入院后给予特级护理,置培养箱,通知病危,心电血氧监测,持续呼吸机辅助通气。
入院后血气分析提示代谢性酸中毒,予积极纠酸、扩容治疗。血常规示血小板数低,CRP明显升高,存在新生儿脓毒血症,患儿生后皮肤较多皮疹,不除外李斯特菌等感染,给予美罗培南联合青霉素抗感染治疗。
入院4天血培养回示单核细胞增多性李斯特菌,结合脑脊液结果,新生儿败血症、化脓性脑膜炎诊断成立,根据药敏结果,停用万古霉素、青霉素,给予氨苄西林联合美罗培南抗感染治疗。
抗感染治疗4周后,复查各项指标未见明显异常,出院。
出院诊断:
1.早产儿2.新生儿败血症3.化脓性脑膜炎4.新生儿肺炎5.新生儿低血糖症6.代谢性酸中毒7.新生儿高胆红素血症8.电解质紊乱:低钾血症、低钠血症、低钙血症、低镁血症9.早产儿脑病10.未成熟视网膜(双侧)11.贫血12.新生儿窒息13.新生儿复苏后14.极低出生体重儿
二.妊娠期李斯特菌感染诊疗
病原体:李斯特菌,单核细胞增生李斯特菌(Listeriamonocytogenes)。李斯特菌为一种革兰氏阳性、兼性厌氧菌。
李斯特菌广泛分布于环境中,能在2-42℃下生存,可在冰箱冷藏室长时间繁殖。常见于乳制品、肉制品、水产及蔬菜。5%健康人粪便中可分离出此菌。
感染途径:经口感染,夏季多发。

(图5)李斯特菌
1.李斯特菌感染特点
摄入受污染的食物。
胃肠道细胞吞噬。
细胞内繁殖。
细胞﹣细胞进行传播。
不接触抗体,体液免疫无效;受细胞免疫控制。
妊娠期细胞免疫功能降低,孕妇患该病风险较健康人群増加20倍。
李斯特菌感染可通过胎盘,直接影响胎儿。胎儿亦可通过吞咽羊水,感染李斯特菌。
2.高危人群
健康人群中李斯特菌感染较为罕见,危险因素包括:免疫功能受损,孕妇等。
WHO数据:妊娠期李斯特菌感染占总体李斯特菌感染的43%,其中14%发生在妊娠晚期。
在中国,42%-52%的李斯特菌感染与妊娠相关;老年人;新生儿主要通过胎盘垂直传染。
3.妊娠期李斯特菌感染临床表现
(1)母亲大多无明显症状或者有流感样症状,如发热、头痛、腹泻、肌肉酸痛或者其他消化道症状。病情加重可发展为败血症,出现中毒症状,如高热、呼吸困难、多脏器衰竭、休克等。
(2)胎儿表现为胎心异常、胎动异常;李斯特菌感染常对胎儿导致严重后果:早产、流产、败血症、中枢神经系统异常、死胎。
(3)孕早期感染李斯特菌,65%的孕妇发生流产;孕中晚期感染,26%的孕妇发生死胎、死产和流产。
4.妊娠期李斯特菌感染妊娠结局
2021年中国发表了一项研究,研究了2013.5-2020.12年间某医院16例被诊断为李斯特菌感染的妊娠患者及过去15年间中国报道的77例妊娠李斯特菌感染病例,共计93例。
结果显示:
93例妊娠期李斯特菌感染的病例中发生在妊娠早期、中期和晚期的分别有31例、27例和35例。最初的临床表现是发热90例,间歇性下腹痛50例,胎动异常和/或胎心异常27例。
细菌培养阳性标本包括:6份羊水培养物、35份血培养物、37份胎盘和子宫分泌物培养物以及15份新生儿血培养物。57例胎盘病理均显示中性粒细胞浸润,100%符合急性绒毛膜羊膜炎。
产妇结局包括:败血症20例,肺炎3例,急性肾盂肾炎6例,宫内感染28例,多器官功能障碍综合征2例,感染性休克1例。
胎儿和新生儿结局:流产16例,宫内胎儿死亡16例,出生后死亡22例,治愈39例。
5.妊娠期李斯特菌感染诊断
临床诊断:对于有危险因素、可疑临床表现等,如不洁饮食史、难以解释的发热等,需高度怀疑该病。
病原学检查:血、羊水、胎盘及子宫分泌物培养、脑脊液培养。镜下表现与白喉杆菌以及流感嗜血杆菌相似。
血常规:白细胞、中性粒细胞及单核细胞可能升高,但在孕期常处于正常范围。
6.妊娠期李斯特菌感染的治疗
血流感染:
氨苄西林治疗(2givdripq4h)或青霉素治疗(400万U、ivdripq4h)14天。
青霉素过敏者:首先选择复方磺胺甲嗯唑(TMP-SMX,复方新诺明)。但早期妊娠应避免使用该药,因其可能影响叶酸代谢;妊娠最后1个月也应避免使用,以防胎儿发生核黄疸。青霉素过敏且不能使用TMP-SMX者:美罗培南。青霉素、TMP-SMX以及美罗培南均不能使用者:万古霉素。
发热性胃肠炎:
阿莫西林(500mgtid或875mg、bidpo)或TMP-SMX(1片bid)治疗7日。TMP-SMX在早期妊娠和妊娠最后1个月应避免使用。
治疗的其他注意事项:停用地塞米松,调整免疫抑制方案。
治疗期间的检测:
临床监测疗效(体温、临床体征和症状),如预期改善,则无需常规行腰穿。若临床表现没有改善,复查血培养、CSF培养、颅脑MRI。如果血培养或CSF培养持续阳性,联合使用氨苄西林、庆大霉素和TMP-SMX。
7.妊娠期李斯特菌感染的预防
李斯特菌感染国内非常罕见,其为细胞内菌,诊断困难,而孕妇多表现轻微,但是对于胎儿是致命的。预防极为重要,孕妇应避免食用以下食物:
(1)未经巴斯德消毒法消毒的奶及奶制品生海鲜;
(2)不熟的肉或蔬菜;
(3)冷藏的熟食;
(4)超过4℃保存的奶制品;
(5)注意避免以上源头的交叉污染。
结一结合病例分析
病史:该例患者无明确进食污染食物史。
临床表现:比较典型。初表现:发热、腹痛及严重的胎心监护异常。
辅助检查:母亲感染指标明显升高,血常规:白细胞、中性粒细胞均升高,单核细胞仅在第一次血常规时轻微升高,余均正常。CRP明显升高。PCT升高不明显。
病原学检查:
母亲:两次血培养均无明显异常;宫颈分泌物培养查见李斯特菌。应对胎盘、胎膜表面微生物进行培养。
新生儿:血培养查见李斯特菌。
妊娠结局:
紧急剖宫产挽救新生儿。
新生儿虽经历李斯特菌感染所致败血症、化脓性脑膜炎等严重感染,经过4周抗感染治疗,最终顺利出院。
母亲,感染程度较新生儿轻,表现为发热,反复腹痛、腹泻,未出现败血症等,经过近3周的抗感染治疗,痊愈出院。
产科医生的思考:宣教、宣教、宣教!
在我国,虽然病例比较罕见,孕妇的表现不明显,诊断相对困难,但对胎儿的影响很大,死亡率很高;大多数孕妇对此病缺乏认知,所有宣教尤其重要!
诊疗时及早识别,把握终止妊娠时机,及早、合理应用抗生素。


[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]
