
无微不至|山东省立医院输卵管专病系列论坛

张迎春 生殖医学科·主任医师
济南市中心医院
编者按:随着现代社会的不断发展,高龄不孕女性的数量逐渐增加,其中输卵管因素占较大比例,如何帮助这些高龄女性尽早怀孕是辅助生殖领域一直在探讨的问题。围绕高龄女性输卵管因素不孕的问题,今天我们分享山东第一医科大学生殖医学中心张迎春教授授课视频整理的文章,本文系统讲解了输卵管与生殖、输卵管通畅性检查的专家共识、输卵管因素不孕的生殖外科治疗、不同年龄的不孕症治疗方式选择、卵巢储备功能低下患者助孕管理等内容。
一、输卵管与生殖
输卵管是女性生殖系统的组成部分之一,具有输送精子、卵子和受精卵以及精子贮存、获能、顶体反应和受精场所等生理功能,是受孕必不可少的主要条件之一。通畅、有功能(丰富的纤毛,具备完整性、节律性的摆动功能)的输卵管才可在受孕过程中发挥正常作用。
医生常常把卵巢排出的优质卵子和能够使卵子受精的精子比作“种子”,把输卵管比作“管子”,子宫容纳并保护受精卵着床、发育,可比作“房子和土壤”。精子和卵子需要进入输卵管才能彼此见面进而受精,受精卵需要穿过输卵管管腔才能到子宫中种植。一旦输卵管这个交通要道出现病变,就无法自然受孕。
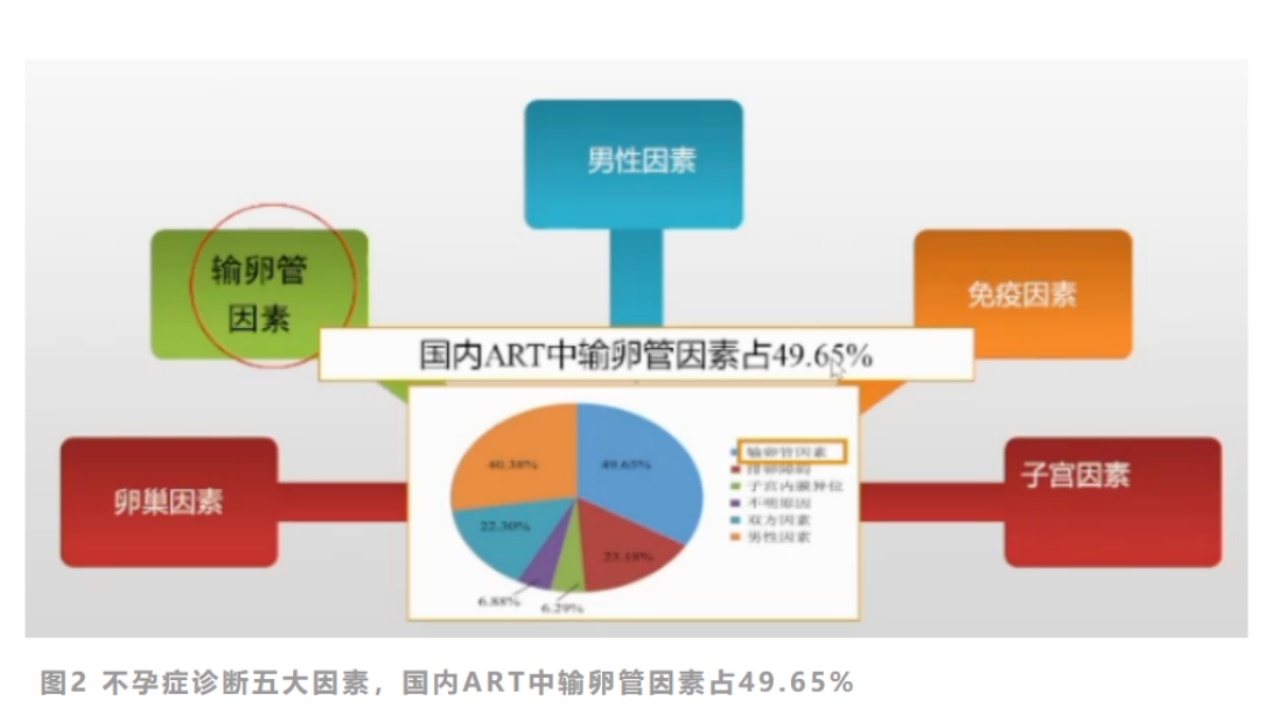
那么,由输卵管因素导致的不孕谁之过?可以说是“天灾人祸”。数据显示,输卵管因素不孕约占女性不孕的25%~30%。病变种类主要有:梗阻、粘连、积水,输卵管功能异常、先天性输卵管畸形等。高危因素则主要是:盆腔炎性疾病(如沙眼衣原体、支原体、淋球菌或结核杆菌造成的感染)、异位妊娠史、盆腹腔手术史、阑尾炎、子宫内膜异位症等。
目前,输卵管在生殖医学中的形象是“被动、无助、柔弱”的,有4种状态。
(1)“背锅侠”:不孕、不育、复发流产、异位妊娠、辅助生殖技术指征。
(2)通畅、功能良好:没有存在感的“好孩子”。
(3)若发生梗阻、粘连、积水、积脓、癌变,则是让人头痛的“惹事精”。
(4)结局:被切、被扎、被忽视。
二、输卵管通畅性检查之专家共识
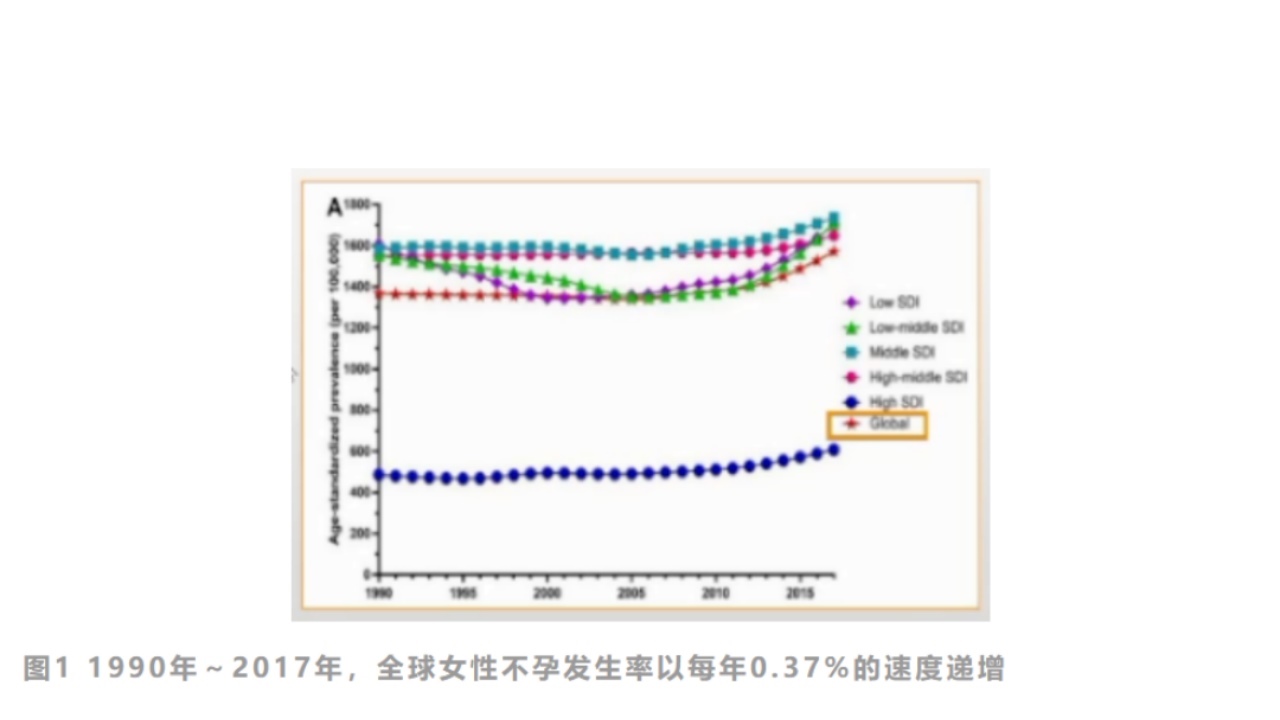
全球不孕症发生率逐年升高,全球约10%~15%的生育期夫妇均面临着生育问题的困扰,有调查研究显示中国育龄夫妇不孕的比例可能高达25%;国内外多数研究均认为输卵管病变为不孕的最主要病因。不孕症治疗方案与诊断准确性密切相关,因此规范输卵管通畅性检查方法的选择十分重要。
目前,输卵管通畅性检查方法主要有:输卵管通液术、子宫输卵管造影(HSG)、子宫输卵管超声造影(HyCoSy)、宫腔镜下输卵管通液术、腹腔镜下输卵管通液术。
1.输卵管通液术
优点:操作简单,方便易行;兼具治疗作用,可以提高妊娠率,具有一定的实用性。
缺点:盲性操作,无直视或客观性指标,无法确定阻塞的具体部位、误诊率高。
定义:最早用于检测输卵管通畅性的方法之一。经水囊通液管向宫腔注入液体,根据阻力大小、注入液体的容量、有无回流现象和患者感受来判断输卵管是否通畅。
诊断标准:
(1)输卵管通畅:推注压力小(小于80mmHg)推注剂量大于20mL无阻力;或开始稍有阻力,随后阻力消失,无液体回流,病人无不适。
(2)输卵管通而不畅:注射液体有阻力,再经加压注入又能推进,说明有轻度粘连已被分离,病人感轻微腹痛。
(3)输卵管梗阻:推注剂量小于5mL,即感阻力,并随推注压力逐渐增加,患者胀痛感显著。推注停止后推注后液体又回流至注射器内,出现回流现象。

推荐意见5:输卵管通液术由于误诊率高,没有客观证据,不推荐用于子宫输卵管通畅性评估(证据等级GGP)。
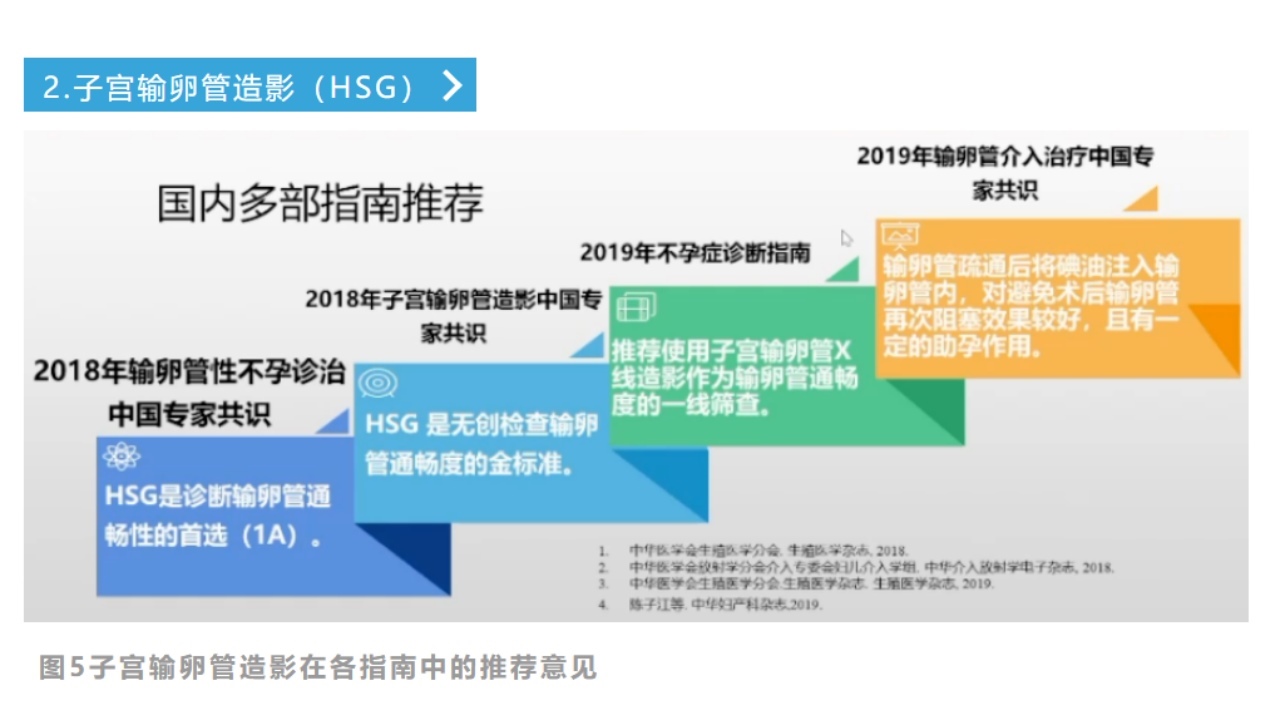
推荐意见1:HSG是输卵管通畅性检查的首选诊断方式(证据等级1A)。
目前,HSG是临床上最常用于判断输卵管通畅性的检测手段,也是无创输卵管检查的金标准,通过向子宫腔和输卵管内注入对比剂后,在X线下透视观察:宫腔、输卵管显影,输卵管伞端开放状态,及盆腔对比剂弥散情况,来判断:子宫有无畸形,输卵管的阻塞部位、通畅度、病变情况,盆腔有无粘连,宫颈形态、机能等。

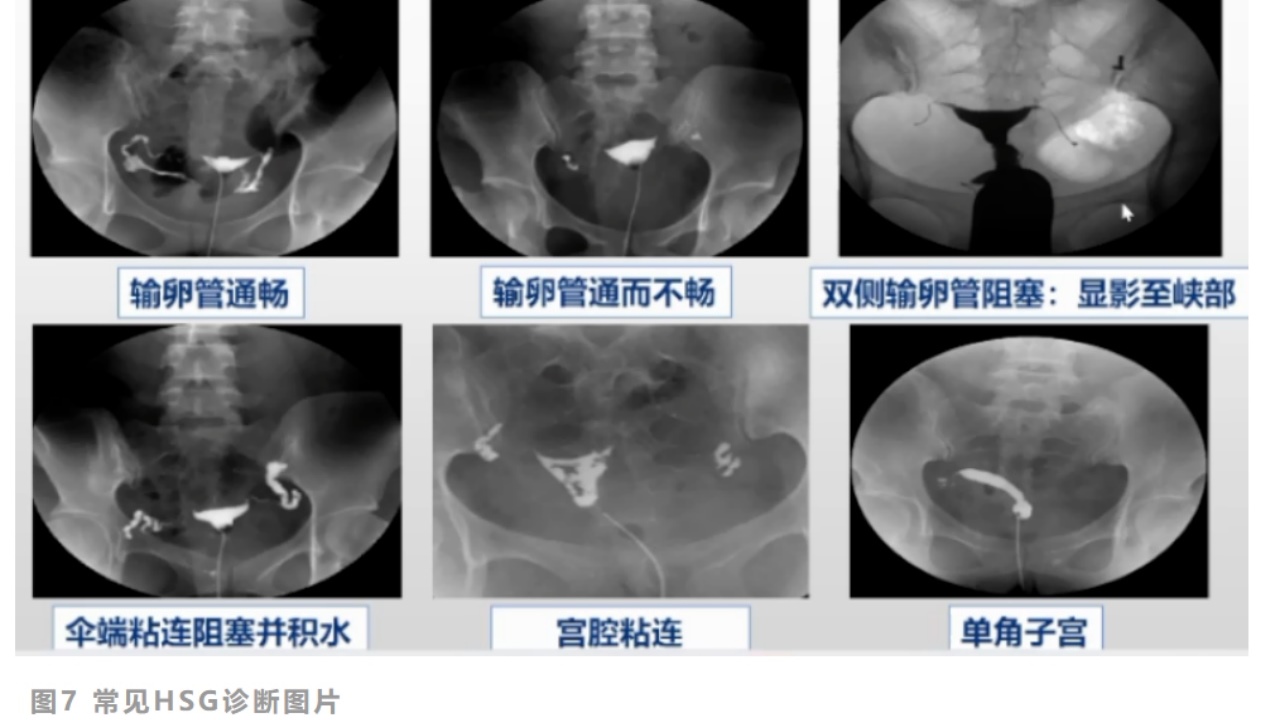
实际操作过程中,需要注意以下几点:
(1)对比剂充盈宫颈导管时,必须排尽空气,以免空气进入宫腔造成充盈缺损,而患者紧张、及导管内空气未排尽有造成假阳性的可能,进而引起误诊。
(2)宫颈导管与子宫内口必须紧贴,以防对比剂漏入阴道内。
(3)导管不要插入太深,以免损伤子宫内膜。
(4)有时因输卵管痉挛造成输卵管不通的假象,必要时重复进行。
(5)术后嘱2周禁盆浴及同房。
(6)手术过程中,动作应轻柔。
3.子宫输卵管超声造影(HyCoSy)
造影剂:阳性造影剂、六氟化硫微泡。无放射性;对子宫粘膜下肌瘤、宫腔息肉、宫腔粘连等病变的诊断有更高的敏感性。
优点是:三维立体成像,易诊断。缺点在于,依赖于医师经验,需要“学习曲线”。
4.宫腔镜下输卵管通液术
定义:使用膨宫介质扩张宫腔,通过光导玻璃纤维束和柱状透镜将冷光源经宫腔镜导入宫腔内,直视下观察宫颈管、宫颈内口、子宫内膜及双侧输卵管开口,同时将导管插入输卵管口,通过人工加压将液体直接注入输卵管腔,判断输卵管通畅性的检查方法。
诊断标准:
(1)输卵管通畅:在宫腔镜下行输卵管插管,推注美蓝液10~20mL,无阻力、无液体反流入宫腔。
(2)输卵管通而不畅:在宫腔镜下行输卵管插管,推注美蓝液10~20mL,有一定阻力,但加压后可注入。
(3)输卵管梗阻:在宫腔镜下行输卵管插管,推注美蓝液10~20mL,有一定阻力,加压后不可注入。

推荐意见4:宫腔镜下输卵管通液术可作为HSG提示近端梗阻或超声提示合并宫腔病变后的进一步验证(证据等级GGP)。
5.腹腔镜下输卵管通液术
针对特殊人群,腹腔镜直视下输卵管通液术可作为HSG的二线验证。对于合并盆腔炎性疾病史、子宫内膜异位症、异位妊娠史或不明原因不孕的患者,HSG有一定的假阳性率,腹腔镜下输卵管通液术应用更为普遍。当HSG/超声提示疑似输卵管周围、伞端粘附或输卵管积水时,可进行腹腔镜二次验证。

推荐意见:对于合并有腹腔镜检查适应证的病例也可考虑直接选择腹腔镜下输卵管通液术作为诊断方法(证据等级2B)。
6.《输卵管通畅性检查专家共识》推荐意见
(1)子宫输卵管造影:输卵管通畅性检查首选的诊断方式(证据等级1A),临床上最常用于判断输卵管通畅性的检测手段。
(2)腹腔镜直视下输卵管通液术:子宫输卵管通畅性检查的金标准(证据等级2B),为有创性检查,一般作为HSG确认梗阻后的二线验证。
(3)子宫输卵管超声造影:诊断输卵管通畅性的敏感性和特异性较高(证据等级28),对医生经验依赖性较高,大规模推广普及待进一步验证。
(4)宫腔镜直视下输卵管通液术:HSG提示近端梗阻/超声提示合并宫腔病变后的进一步验证(证据等级GPP),侵入性、费用高,主要为二线验证。
(5)输卵管通液术:一般不再用于子宫输卵管通畅性评估(证据等级GPP),基层医院缺乏HSG等检查条件时,可选择输卵管通液术。
三、输卵管因素不孕的生殖外科治疗
女性不孕症的治疗,从生活方式、环境、营养、心理上的改变开始,进一步纠正盆腔器质性病变,包括子宫病变:肌瘤、息肉、粘连、纵膈、腺肌症,卵巢肿瘤,子宫内膜异位症,生殖器结核等;治疗方式有一般治疗,中西医结合治疗,诱导排卵,输卵管成形术,辅助生殖技术(ART)。
1.生殖外科理念与进展
生殖内分泌和不孕症(REI)是一个广阔不断发展的领域,多个不断扩展的知识领域交汇于此;生殖内分泌和不孕症的现代实践取决于临床胚胎学家、遗传学家、男科专家和生殖外科医师的综合专业知识。十年的技术创新为REI专家和普通妇科医生创造了更多从事生殖外科的机会。
生殖外科的范围:妇科、男科泌尿、母胎医学、显微外科、器官移植等。生殖外科的目的:面对疾病时保持生育能力,并在自发或辅助生殖的情况下提高生殖力。生殖外科的手术宗旨:就时机和适应证而言高度个性化;严格遵守显微外科原则;并尽可能做到微创(基于极简主义的手术哲学,手术量相对有限,外科手术专业知识必须广泛,代表性手术——LESS手术)。
两种合乎逻辑的选择:教育和接受一些微创技术,让普通妇科医生从事不孕症手术;使微创显微外科手术对某些REI的专科医生开放。
先进的腹腔镜技术普遍应用、新颖的高精度能量工具应用、机器人手术可能改变所有未来手术的面貌。
2.单孔腹腔镜在生殖医学领域的应用价值
优点:
(1)患者接受:微创(切口一般在肚脐附近),美观,恢复快;
(2)医生推广:手术难度可控,体现人文关怀;
(3)适用范围:与宫腔镜联合不孕病因探查、输卵管疏通、子宫肌瘤挖除、子宫内膜异位症清除、PCOS卵巢打孔术等。
缺点在于:需要专业培训,专用器械设备,联合微创手术机器人,创新和改造,降低成本消耗的路径。
四、取决于年龄的不孕症治疗方式选择
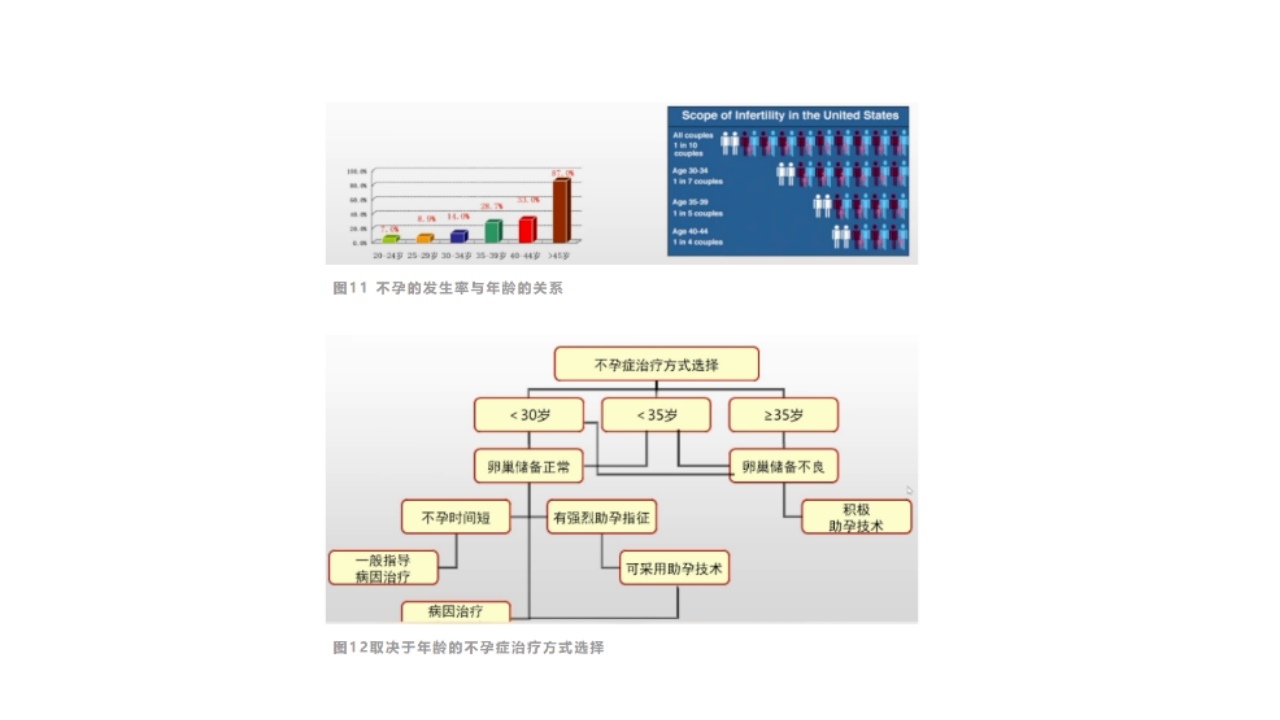
对于生殖医学来说,不孕的发生率随年龄增长而明显上升。
1.输卵管因素不孕的助孕依据
2018年输卵管性不孕诊治的中国专家共识指出,对于双侧输卵管梗阻的患者,建议行体外受精(IVF)或手术治疗,同时充分评估患方夫妇的生育力;高龄或卵巢储备功能低下者推荐IVF;既往有输卵管手术史和输卵管妊娠史的输卵管梗阻患者推荐直接行IVF助孕;输卵管绝育术后患者可选择输卵管吻合术或IVF,高龄则推荐直接IVF;单侧输卵管梗阻患者的理想治疗方案尚无定论。
2021年美国生殖医学会手术治疗输卵管因素不孕的专家共识表示,推荐对没有其他明显不孕因素的年轻女性,推荐使用输卵管插管治疗近端输卵管阻塞;手术治疗轻度输卵管积水;对于手术无法修复的输卵管积水,可先行腹腔镜输卵管切除术以提高IVF妊娠率;输卵管绝育术后若年龄小于37岁,推荐行输卵管吻合术,但术后异位妊娠率也随之提升;37岁以上行手术和IVF治疗的妊娠率无显著差异。

2.卵巢储备功能低下与生殖相关的表现
早发性卵巢功能不全(POI):女性在40岁之前出现的卵巢活动减退临床综合征,以月经异常(如停经或稀发月经)伴有高促卵泡生成激素(FSH)和低雌激素为特征。发病率1%~5%。停经或月经稀发4个月,间隔大于4周连续两次FSH大于25U/L或FSH大于40U/L。
卵巢储备功能下降(DOR):卵巢内卵母细胞数量减少和(或)质量下降,双侧卵巢的窦卵泡数小于6个,抗苗勒管激素(AMH)水平低于0.5~1.1ng/ml(1ng/ml=7.14pmol/L),FSH升高。
卵巢早衰(POF):指女性40岁之前达到卵巢功能衰竭,闭经时间大于等于4~6个月,两次间隔4周以上FSH大于40U/L,伴有雌激素降低及绝经症状。是POI终末阶段。
POI诊断标准:女性年龄小于40岁;出现停经或月经稀发4个月及以上;连续两次间隔4周以上的FSH大于25IU/L;亚临床POI:FSH大于15~25IU/L。
AMH水平可间接反映卵巢内的卵泡数量,是卵巢储备更直接的指标。若月经规律,即使低AMH水平也不能诊断为POI。超声、腹腔镜检查和卵巢活检等在POI诊断中的价值尚未肯定。

3.卵巢功能减退过程及激素特征
孕激素不足阶段:卵泡减少,雌二醇(E2)、孕酮(P)、抑制素下降,FSH上升,促黄体生成激素(LH)正常,P不足,排卵异常。
雌激素相对升高阶段:FSH波动上升,E2相对上升,卵泡成熟过程加速,卵泡期缩短。
雌激素低下阶段:卵泡继续减少,卵巢激素进一步下降,抑制素下降,反馈抑制减退,FSH、LH升高。
卵巢内卵泡耗竭:E2下降,FSH、LH快速升高。
4.POSEIDON低预后分组标准
POSEIDON组1:患者年龄小于35岁,卵巢储备良好(AFC大于等于5,AMH大于等于1.2μg/L),既往标准卵巢刺激后发生低反应或次优反应;亚组:获卵数小于4枚组和获卵数4~9枚组。
POSEIDON组2:患者年龄大于等于35岁,卵巢储备良好(AFC大于等于5,AMH大于等于1.2μg/L),既往标准卵巢刺激后发生低反应或次优反应;亚组:获卵数小于4枚组和获卵数4~9枚组。
POSEIDON组3:患者年龄小于35岁,卵巢储备不佳(AFC小于5,AMH小于1.2μg/L)。
POSEIDON组4:患者年龄大于等于35岁,卵巢储备不佳(AFC小于5,AMH小于1.2μg/L)。
五、卵巢储备功能低下患者助孕管理
对于输卵管状态差,卵巢储备功能低下的患者,在为其助孕时有哪些要点。临床上,导致不良预后的治疗因素主要有:过度的降调节、Gn的使用量不足、未及时添加、卵泡发育不同步。
如何改善卵巢储备功能低下造成助孕低反应:(1)选择低反应患者的最佳卵巢刺激方案:微量激动剂、激动剂超短、拮抗剂方案;仍反应差的患者,刺激前抑制FSH,或选用微刺激方案、自然周期方案。
(2)改善卵巢的反应性:①刺激前的辅助用药:DHEA、OCP、雌激素、经皮睾酮、GH、r-LH、HCG;②中医药;③理疗;④干细胞治疗。
对于这一类患者的治疗理念:顺势而为,依照月经周期的激素变化,改善结局。
(1)增加胚胎可用率:使用E2、0CP或GnRH-ant预处理可以抑制卵泡提前发育,使卵泡更加同步化;负反馈暂时降低FSH,上调受体,改善卵巢反应性。
(2)增加卵泡输出率:对以往有卵巢低反应(POR)的患者在黄体期给予雌激素和GnRH拮抗剂后,在下一周期可提高受精率及优质胚胎数;黄体期给予雌激素可以增加卵母细胞数目、成熟率和获得的可移植胚胎数。
1.常用的预处理方法
(1)0CP预处理:促排卵前自月经第3~5天口服妈富隆或达英-35,每日1片,共25天,1~3个月经周期。
调节机制:0C含有雌激素和孕激素,负反馈抑制垂体下丘脑,减少内源性FSH和LH释放,抑制性腺的功能。
(2)黄体期雌激素预处理:排卵后口服戊酸雌二醇片2~4mg/日,至月经来潮复诊。
调节机制:雌激素抑制FSH,防止FSH过早上升,降低卵泡早期窦卵泡的不均一性使得更多延缓卵泡生长速度,卵泡生长、成熟,增加获卵数。
(3)黄体期雌孕激素联合预处理:排卵后口服雄二醇片/雌二醇地屈孕酮片(芬吗通白灰片),灰片2粒Qd×14天,白片2粒Qd至下次月经来潮,待月经来潮日复诊。黄体期开始口服戊酸雌二醇片2~4mg/日至下次月经来潮,黄体酮软胶囊,200mg/日,连续口服7天。
调节机制:抑制FSH,同时抑制LH峰,防止提前排卵,减少囊肿形成。
(4)雌孕激素序贯预处理:月经第3天口服雌二醇片/雌二醇地屈孕酮片(芬吗通,雅培药业),白片2粒,Qd×14天,灰片2粒,Qd×14天,待月经来潮日复诊。
调节机制:负反馈抑制垂体下丘脑,减少内源性FSH和LH的释放,抑制性腺的功能,使卵泡发育同步。
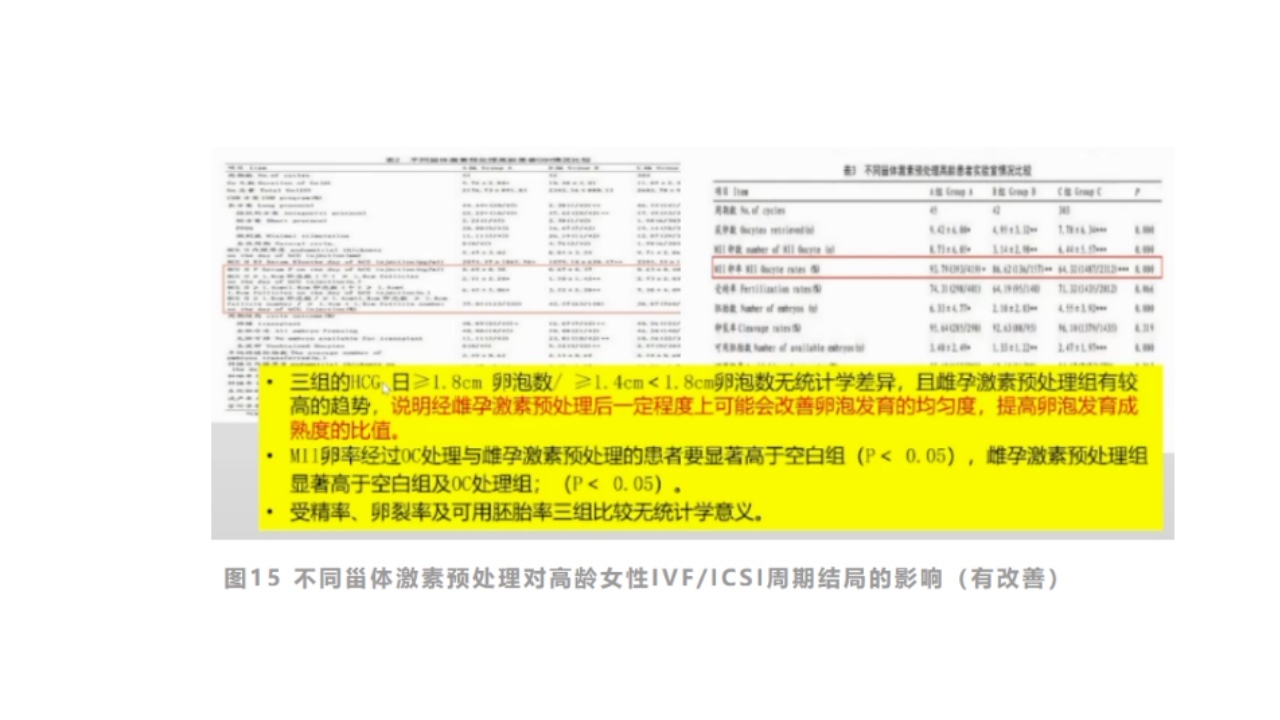

2.卵巢储备功能不良患者常规控制性超促排卵(COH)方案的调整
常见的COH方案主要有:标准长方案/微量长方案、微刺激方案/短方案/拮抗剂方案、自然周期/黄体期促排卵。
针对性的特殊COH方案
(1)自然周期:据周期前评估,患者确定为预期POR者;第一周期可用自然周期,了解患者卵泡发育周期中的详细信息,为再次周期做准备;据卵泡发育情况可有月经期、卵泡期、黄体期取卵。
(2)微刺激方案:HMG+CC(cc后置方案);D3HMG150~225IUqd或qod至夜针日;D6~8或卵泡至10~12mm加CC50(25)mgqd;抑制或延迟内源性LH峰,为卵泡生长赢得了更多的时间,利于卵泡成熟,并能减少对子宫内膜的影响。
(3)黄体期促排卵:即优势卵泡排卵或孕酮上升后继续促排卵取卵。可用于卵巢功能特别差,其他促排卵方法无法取得有效胚胎,特别是月经期取卵后仍有窦卵泡者。取卵后或排卵后卵巢仍可见5~12mm的卵泡,据FSH、LH、E2水平加用HMG、CC或不用任何药物。当卵泡直径大于16mm给予GnRHa或hCG诱发排卵,32~34小时后取卵。
3.通过辅助用药来改善卵巢的反应性
雌孕激素人工添加:降低FSH,上调促卵泡激素受体(FSHR),改善受体的反应性,黄体高峰期加E2,3~4mgbid。
雄激素人工添加:
(1)经皮睾酮:10~12.5mg/d,15~21天;
(2)DHEA:75mg/d;
(3)芳香化酶抑制剂:月经第3天,2.5mg/d,5天。
LH的人工添加:(1)rLH类:D7~8开始,75~150IU/d到HCG日;(2)HCG类:D7开始,751U/d到HCG日。
以及GH、糖皮质激素(地塞米松)、中医中药等。
六、小结
输卵管因素不孕是女性不孕症最主要的病因。子宫输卵管造影(HSG)是无创输卵管通畅度检查的金标准。针对特殊人群,腹腔镜直视下输卵管通液术可作为HSG的二线验证。以单孔腹腔镜为代表的生殖外科手术对输卵管因素不孕具有确定的治疗价值。高龄卵巢储备功能不良的女性输卵管不孕治疗方式应首选辅助生殖技术助孕。卵巢储备功能不良患者助孕前预处理措施可能改善助孕结局。
针对卵泡同步化常用的预处理方法有:OC、雌激素、孕激素、雌孕激素序贯或GnRH-ant等。不同的预处理作用机制不一致,建议针对不同的病人,选择个性化预处理。中西医药物结合的灵活运用可以帮助卵巢储备功能不良患者改善卵巢功能、内膜状态、增加妊娠机会。高龄卵巢储备功能不良患者助孕,需要运气,更需要信心。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]

