
孕筹帷幄|山大二院产科系列大课堂

张蕾 产科·主治医师
山东大学第二医院
编者按:妊娠合并骨髓增生异常综合征(MDS)临床比较少见,患者在临床中出血风险很高,严重者会危及孕产妇及胎儿的生命安全。今天和大家分享“孕筹帷幄山大二院产科系列大课堂”,产科主治医师张蕾老师的讲题“妊娠合并骨髓增生异常综合征”,下面我们一起来学习吧!
一.病例分析
病例介绍
基本信息:中年女性36岁汉族
出生及居住地:山东
主诉:停经17+1周,发现再障1年
现病史:
1.患者贫血病史8年,曾行输血治疗,口服中药治疗;
2.再障(外院骨穿诊断)病史1年,给予环孢素4粒口服每日一次;
3.发现怀孕后调整为环孢素2粒口服每日一次,治疗至今;
4.停经1+月因感冒于外院查血常规:白细胞(WBC)1.74×109/L,红细胞(RBC)2.21×1012/L,血红蛋白(HB)79g/L,血小板(PLT)36×109/L,查血HCG(人绒毛膜促性腺激素)阳性,给予输血治疗。孕3+月查血常规:白细胞1.93×109/L,红细胞1.44×1012/L,血红蛋白55g/L,血小板19×109/L,于外院再次输血治疗。输血情况不详;
5.停经2+月出现妊娠反应,现可觉胎动;
6.今日就诊于产科门诊,查血常规:白细胞1.84×109/L,红细胞1.73×1012/L,血红蛋白62g/L,血小板17×109/L。
既往史:血液病病史同前。余无异常。
个人史:无异常。
月经及婚育史:初次月经16岁5-7天/29-30天,月经规律,量中等,无痛经。33岁结婚,G2P0A1L0,1年前因死胎引产1次。配偶体健。
家族史:无异常。
门诊MDT(多学科会诊)
产科:孕妇现孕周较小,病情较重,继续妊娠有病情进一步加重,致母儿生命危险可能,建议尽早终止妊娠。
血液科:再障诊断尚不明确,建议进一步查骨髓穿刺、基因检测明确诊断后决定下一步治疗,如继续妊娠,环孢素需加量至4粒每日一次,可能需多次输血治疗。
重症医学科:需进一步明确诊断。前次死胎不排除并发感染的可能。孕妇长期贫血且出现合并妊娠,心肺负荷重,全血细胞减少,继续妊娠有合并感染、出血、心肺功能受影响、胎死宫内可能。建议首先明确诊断,决定下一步诊疗方案。
入院后体格检查
T36.4℃P80次/分R20次/分BP112/64mmHg,查体未见明显阳性体征。
辅助检查:
B超(门诊):中期妊娠,单活胎,双顶径38mm,股骨长23mm,胎心率158bpm,羊水深约46mm。
入院后次日复查血常规:血小板计数12×109/L,血红蛋白浓度52g/L,红细胞计数1.46×1012/L,白细胞计数1.25×109/L。
诊断与鉴别诊断
初步诊断:
1.再生障碍性贫血?
2.17+1周妊娠G2P0A1L0
3.高龄初产
如何明确诊断?鉴别诊断?——多学科会诊
辅助检查:
骨髓细胞学+活检+铁染色+免疫分型
骨髓细胞染色体及基因测序
外周血T﹣大颗粒淋巴细胞白血病免疫分型
风湿系列+抗磷脂综合征抗体
体液免疫五项、T/NK细胞亚群、CD55+CD59
Coombs+糖水+Hams试验
血沉、血清铁+贫血标志物
尿Rous试验
腹部B超
阳性结果:
网织红细胞(末梢血):高荧光强度网织红细胞比率9.20%个,网织红细胞百分率2.3%↑,网织红细胞计数34.70×109/L。
贫血标志物:促红细胞生成素(EPO)大于758.00mIU/ml↑,铁蛋白(Fer)1405.85ng/mL↑。
体液免疫五项:免疫球蛋白A0.66g/l↓,补体C40.493g/L↑,免疫球蛋白G6.49g/↓。
骨髓细胞流式细胞免疫荧光分析:送检标本中未检测到明显的急性白血病和高危MDS相关免疫表型异常证据;有核红细胞相对比例增多。
外周血流式细胞免疫荧光分析:可见1.43�3+CD57+T淋巴细胞,未见CD5/CD7表达减弱;请结合临床及TCR重排等结果综合考虑。
骨穿结果:
1.增生明显活跃,G=43%、E=32.5%、G/E=1.3:1;
2.粒系增生明显活跃,各期均见,原始细胞2%,早幼粒3%,各期中性粒细胞比值大致正常。部分中性粒细胞浆内颗粒较粗大。
3.红系增生明显活跃,早以下均见,比值大致正常。幼红细胞浆发育落后于核。
4.全片见巨核细胞15个,颗粒型12个,产板型3个,血小板少见。
5.查见组织细胞吞噬血细胞现象。血片:白细胞减低,比值形态大致正常,血小板少见。
意见:
1.请除外MDS(骨髓增生异常综合征);
2.查见组织细胞吞噬血细胞现象。
染色体及基因测序结果
骨髓细胞染色体核型分析:
47,XX,+8(8)/46,XX(12)
未检测到dcI(20q);未检测到del(5q);未检测到﹣7/del(7q)
骨髓细胞的MDS相关基因突变检测:(31个基因全外显子序列)
ASXL1和WT1基因变异,临床意义不明,余未检测到变异。
诊断及处理
诊断:
MDS的可能性大
中高危白血病?
再障的可能性小
排除PNH(阵发性睡眠性血红尿蛋白)、自身免疫性疾病和T细胞白血病。
治疗:孕期支持治疗,定期化验检查,输注血液制品(孕妇无终止妊娠意愿)。
孕期保健:患者好转后出院。我院及当地医院产科门诊定期产检,血液科随诊,关注患者有无感染、出血、贫血、心肺功能异常等表现,与当地医院共同管理,与患者及家属做好宣教,告知注意事项。
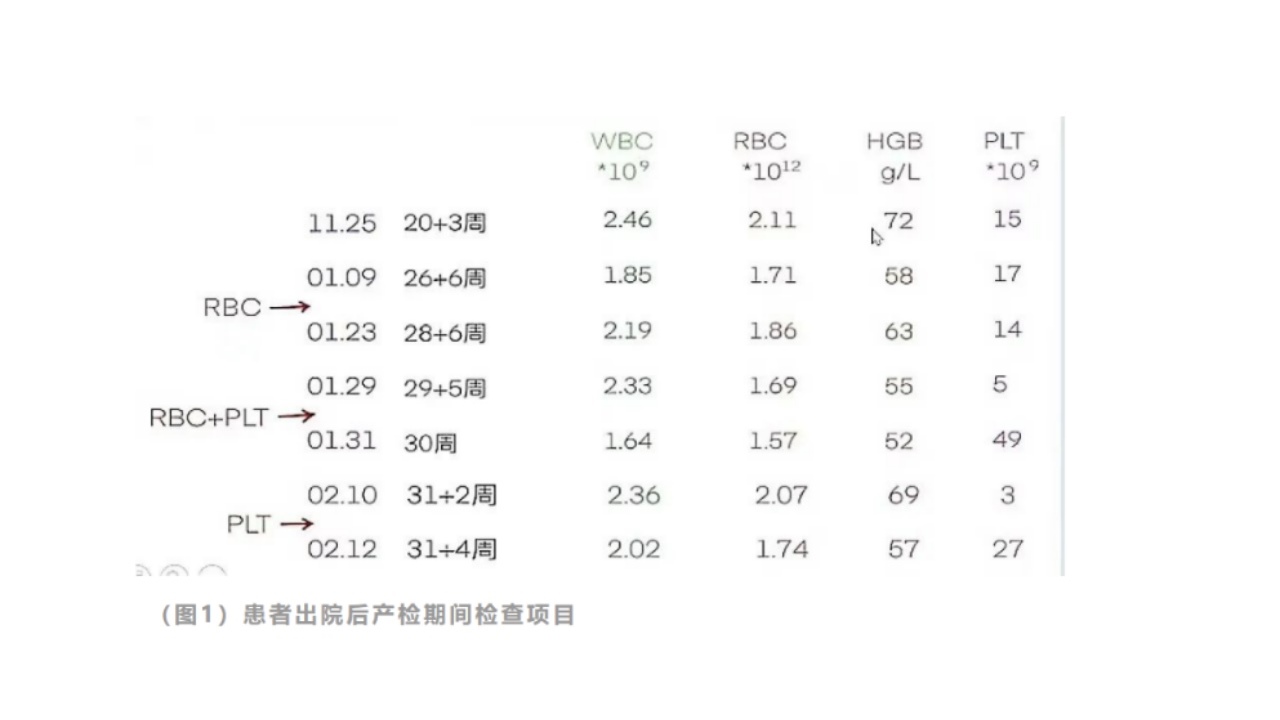
患者在产检期间根据检查情况给予三次红细胞及血小板静脉输入。
第二次入院
主诉:停经31+4周,阴道流水2小时,阵发性下腹痛1小时(2月12日)。
入院查体:T35.8℃P86次/minR20次/minBP142/82mmHg
阴道检查:双足先露,S+1,阴道内可触及胎儿双足,宫颈开大3-4cm,胎膜已破。
辅助检查:
血常规(2022-02-10当地医院门诊):WBC2.36×109/L,RBC2.07×1012/L,HGB69g/L,PLT3×109/L(02月11日于当地输注血小板)。
B超检查(2022-02-10本院门诊):单胎头位,双顶径7.7cm,股骨5.8cm,羊水深度7.3cm。
入院诊断:
1.难免早产
2.31+4周妊娠G2P0A1L0LSA
3.骨髓增生异常综合征?
4.胎膜早破
5.血小板减少
6.重度贫血
7.高龄初产
8.球拍状胎盘?
诊疗经过及结局
于2022-02-12急查血小板27×109/L,血红蛋白57g/L。
在全麻下行剖宫产术,术中切口轻微渗血,手术顺利,共失血400ml。新生儿评分10分/1-10分钟,转新生儿科。
术中输血:红细胞4U,冷沉淀12U,血浆450ml,安返病房。
术0输血:红细胞4u,血小板1个治疗量;
术2输血:血小板1个治疗量。
术后8天刀口愈合良好,病情稳定,拆线出院。
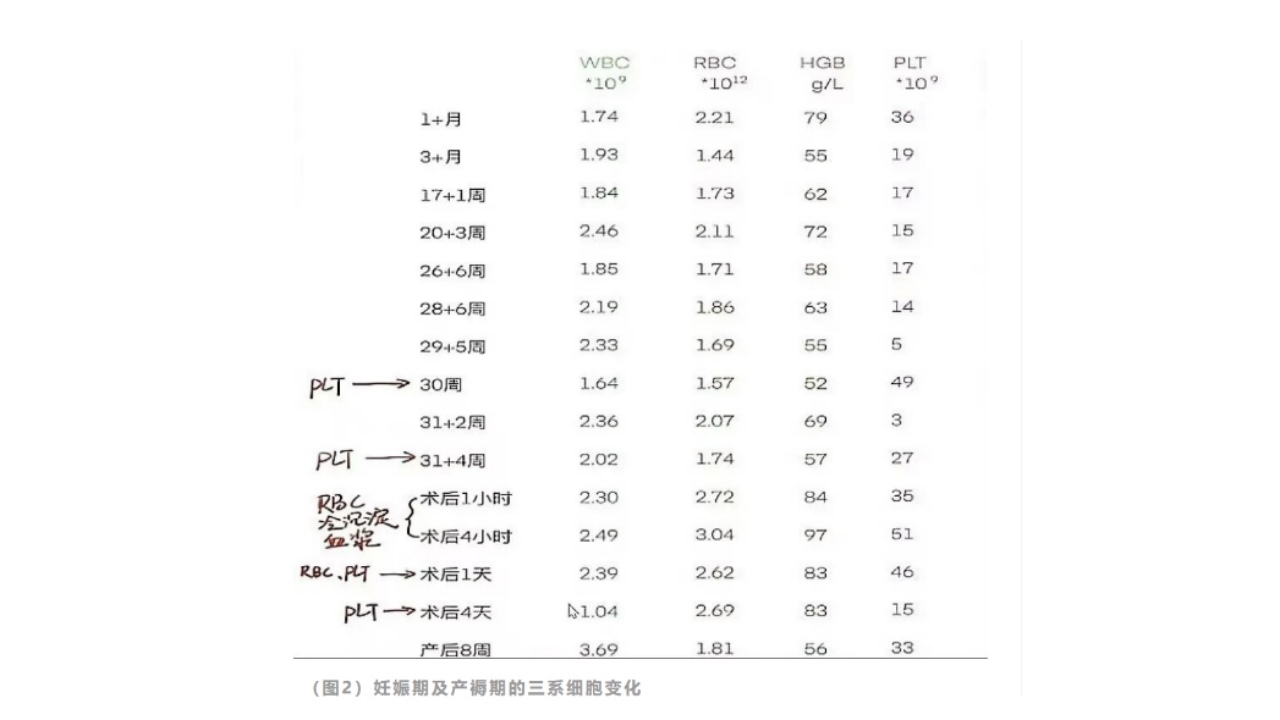
MDS患者怀孕后三系细胞变化中:血小板的变化最为明显,其次是血红蛋白,再次是白细胞。
出院后治疗及随访
产后关于MDS于血液科继续随诊并治疗;
口服环孢素和达那唑;
新生儿出院后人工喂养,定期随访,现体健。
二.骨髓增生异常综合征(MDS)相关知识
1.定义
包含一组血液系统恶性肿瘤;
特征是克隆性造血、一种或多种血细胞减少及细胞成熟异常;
可能发生症状性贫血、感染、出血及转变为急性髓系白血病。
2.流行病学
最常见于老年人,风险随年龄增长而升高,但准确发病率尚不明确,估计年发病率为1-5/100000;
中位发病年龄为70岁,50岁前罕见发病,也有极少数儿童患病;
一项研究显示,在小于50岁的人群中,估计年发病率为0.5/100000;
大多数MDS好发于男性,但MDS伴单纯deI
好发于女性。
3.发病机制——不明
可能涉及骨髓微环境功能和造血干细胞的改变(造血干细胞突变中大部分是C至T取代——时钟样突变);
常源自意义未明的克隆性造血(CHIP),CHIP中存在与MDS有关的突变,但无MDS的特征性表现(即髓系细胞发育异常和无效造血);
突变导致造血细胞的生长和分化发生改变,从而导致骨髓中异常、未成熟髓系细胞堆积并损害正常造血过程。
4.MDS的细胞遗传学和分子遗传学
染色体异常:最常见的是del(5q)、-7或del(7g)、8﹣三体、del(20q)和Y染色体丢失。
基因突变:TET2、DNMT3A、LDH、ASXL1、SF3B1、SRSF2、RUNX1、TP53、RAS、FLT3。
5.临床表现
主诉和临床表现:与血细胞减少相关的表现;
疲乏、感染、瘀斑、苍白、呼吸困难、心动过速,感染或黏膜溃疡的表现,和/或出血或瘀斑。
部分患者可能出现脾肿大,但淋巴结肿大罕见。
6.辅助检查
血常规:(对产科来说比较重要,对病人来说最方便、经济实用的项目)
红细胞:患者几乎都存在贫血,通常伴有不成比例降低的网织红细胞反应;
贫血患者要区分原因:是营养素缺乏性贫血,还是罕见病引起的贫血。
平均红细胞容积(MCV)可能正常或反映大细胞性贫血;
红细胞分布宽度(RDW)通常增加,代表着红细胞大小差异增大,也称为红细胞大小不均症;
平均红细胞血红蛋白浓度(MCHC)通常正常,代表着血红蛋白与红细胞大小的比值正常。
白细胞减少:约50%的患者WBC计数减少,通常是由于中性粒细胞计数减少。健康孕妇孕期检查中WBC会略有升高,如果查血常规发现孕妇WBC减少一定要引起重视。
循环中可能存在未成熟的中性粒细胞(中幼粒细胞、早幼粒细胞和原始粒细胞),但原始细胞在白细胞分类计数中的比例小于20%。
血小板
约1/4的患者会出现不同水平的血小板减少;
单纯的血小板减少在MDS早期不常见;
血小板增多较少见。
与妊娠期血小板减少相鉴别:妊娠期一般是单纯血小板减少,MDS患者不会有单纯的血小板减少,还会伴随白细胞、血红蛋白等指标降低。
其他辅助检查:
血涂片
骨髓检查
形态学
细胞化学和免疫细胞化学检测流式细胞术
细胞遗传学及分子学特征。
7.鉴别诊断
与其他存在髓系细胞发育异常、血细胞减少和/或克隆性的疾病相鉴别:
营养缺乏,毒物暴露,药物及生物制剂,感染,先天性疾病;
再生障碍性贫血(AA)/阵发性睡眠性血红蛋白尿症(PNH);
CHIP、AMI、MDS/MPN综合征;
部分疾病同时存在多种特征。
8.治疗及预后
妊娠合并MDS目前国内和国际上皆无相应诊治指南;
产科与血液科等相关专业联合,多学科共同管理,个体化治疗;
孕期加强产检次数,监测血压、血常规,注意孕妇症状及胎儿发育:孕妇有无感染、出血、贫血、心肺功能异常,胎儿有无发育迟缓等;
对症支持治疗,输注血液制品,维持其水平;具体的数值没有固定的参考值,结合患者孕前数值维持在她能耐受的水平;
分娩时机与分娩方式的选择:做好计划,和患者及家属做好沟通。
三.文献报道及相关知识
文献报道一
2005年1月至2014年9月,北京大学人民医院收治的全血细胞减少症孕妇106例,其中:
84例患者孕前发现全血细胞减少;
22例为孕期首次发现全血细胞减少;
64例被诊断为再生障碍性贫血;
30例为骨髓增生异常综合征;
2例为阵发性睡眠性血红蛋白尿;
4例脾功能亢进;
1例抗磷脂综合征;
其余5名患者的诊断不确定。
结论:
全血细胞减少症孕妇围产期不良并发症的发生率显著增加。
并发重度子痫前期、最低Hb低于70g/L和最低PLT低于20×109/L可能是围产期不良结局的独立危险因素。
文献报道二
Pregnancyandmyelodysplasticsyndrome:ananalysisoftheclinicalcharacteristics,maternalandfetaloutcomes:PekingUniversityPeople’sHospital
(北京大学人民医院:妊娠与骨髓增生异常综合征的临床特征、母婴结果分析)
1998-2013,25例妊娠合并MDS:
贫血的程度和并发妊娠期高血压疾病与母儿不良预后显著相关。
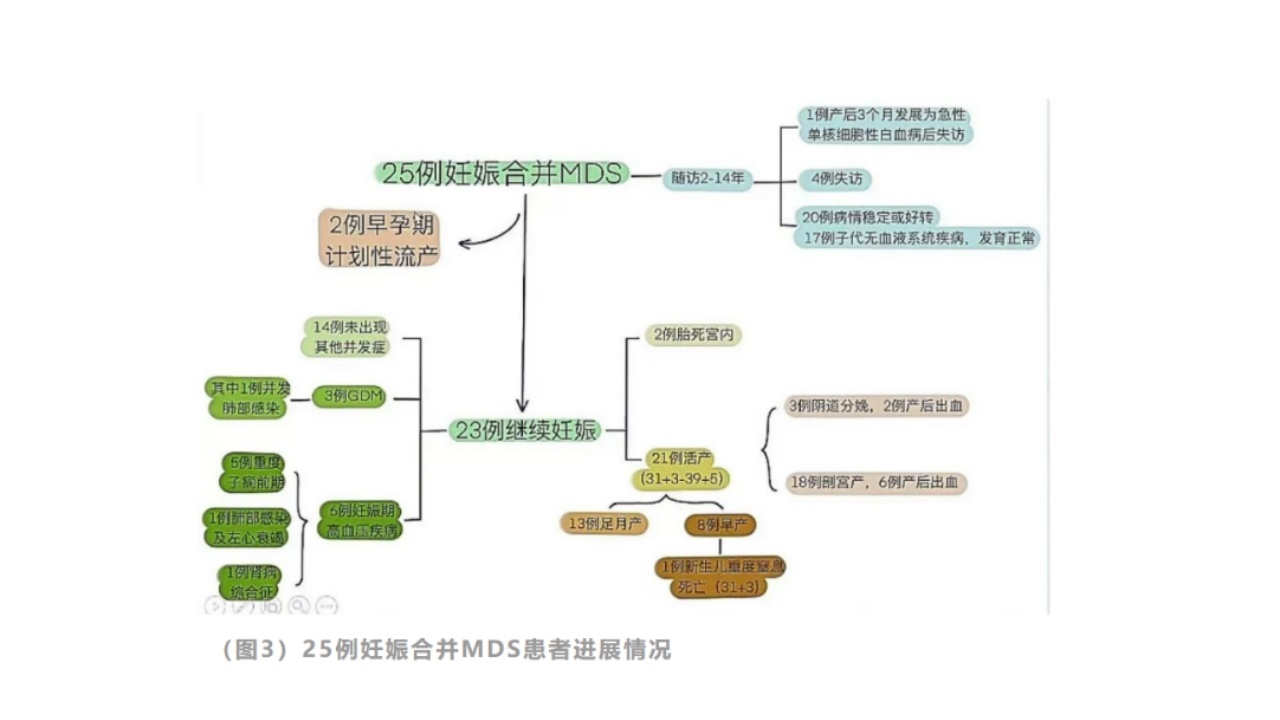
这25例妊娠合并MDS患者,两例遵从患者意愿,进行早期计划性流产;23例选择继续妊娠:其中两例胎死宫内,进行引产。
余21例活产,其中3例阴道分娩,2例产后出血;18例剖宫产,6例产后出血。
这21例患者,最早的31+3周、最晚39+5周依次分娩,其中13例足月产,8例早产;8例早产儿中:1例新生儿重度窒息死亡,这1例患者发生了重度肺部感染、左心衰和子痫前期;其余20例新生儿非常健康。
23例继续妊娠患者中,14例未出现其他并发症,3例GDM,6例妊娠高血压疾病,其中5例子痫前期,1例肺部感染及左心衰竭,1例肾病综合征。
综合来看,23例患者中,9例出现了比较严重的并发症,发生不良妊娠的风险很高。
血液科对25例患者进行了2-14年随访,4例失访,1例在产后3个月发展为急性白血病,20例病情稳定好转,其中17例子代无血液系统疾病,发育正常。
由此可见,妊娠合并MDS患者,生产后大多数患者病情趋于稳定,逐渐好转。
文献报道三
女,23岁,因“停经26+5周,鼻出血5小时”入院。
由骨髓穿刺确诊的MDS病史10年,口服中药和激素,对症输血治疗;孕期反复发作牙龈出血和鼻出血。
T39.7C
心率127次/分
呼吸25次/分
血压131/64mmHg。
全身散在瘀点和瘀斑,牙龈、鼻及阴道出血;
超声胎儿符合24周。
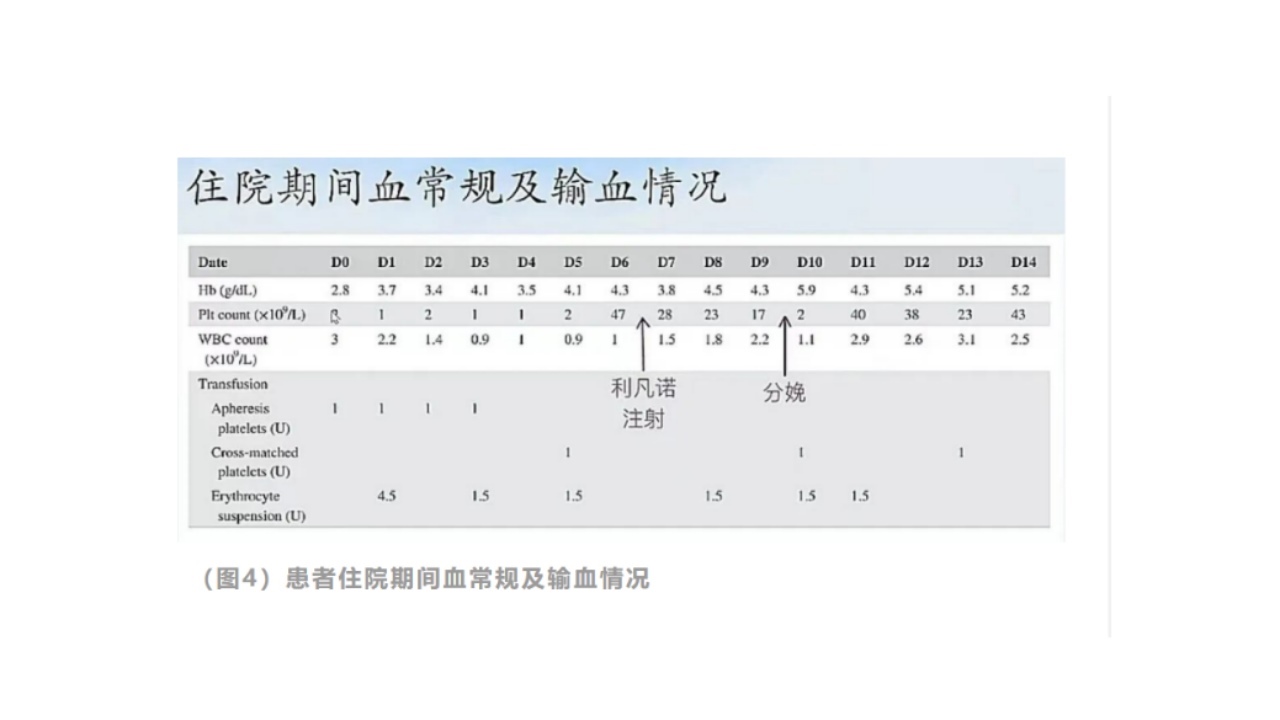
患者住院后查血红蛋白28G/L,血小板2×109/L,病情危急,胎儿发育迟缓,医生建议引产终止妊娠,在终止妊娠前连续四天给予输入血小板及红细胞,但血小板和红细胞仍不见回升,于是请血液科会诊,血液科医生推测患者体内可能有大量抗血小板抗体,第五天给予交叉配合实验之后的血小板,之后复查血小板回升,第六天患者血红蛋白43G/L,血小板47×109/L,符合引产条件。为保证患者生命安全,再次给予交叉配合实验后血小板输入。
患者引产后第一天,查血小板40×109/L,血红蛋白43G/L,再次给予红细胞输入,随后血小板和血红蛋白稳定在和产前相比相对好的状态。
MDS与妊娠之间的影响
妊娠对MDS的影响并无一致性结论:进展到AML(急性髓系白血病)或稳定至产后缓解;
孕期病情加重产后缓解?有这种可能性存在。
MDS导致妊娠期不良结局的风险:也许与血细胞减少的严重程度有关系。
在该病例中,妊娠之后三系细胞下降中,血小板的下降最为明显,其次为红细胞和血红蛋白,原因是什么?
所有无并发症妊娠女性均会出现血小板计数轻度降低。其机制可能涉及妊娠期血容量增加、血小板积聚于脾脏和胎盘循环。
MDS患者在孕期体检时,医生应高度警惕,注意血小板的变化,关注出血情况。
孕期与分娩期的处理——个体化方案
继续妊娠与终止妊娠的选择;
规律产检,监测血常规的变化,关注胎儿发育;对症支持治疗(可选择交叉配合的血小板)。
血小板降至多少需要给予处置?
参考ITP的指南:有出血症状、血小板计数降至30×109/L以下时开始治疗;根据患者自身情况、症状来决定是否进行血小板的输入。
分娩期的处理:维持血小板与血红蛋白的水平;硬膜外麻醉血小板不低于70x109/L,剖宫产不低于50x109/L,阴道分娩不低于20-30x109/L。
实际情况中,患者血细胞值可能更低,根据患者情况,制定个体化治疗方式,保证患者生命安全。
总结
妊娠合并MDS为产科的罕见合并症,对产科医生而言具有挑战;
无诊疗规范可遵循,多学科共同管理,根据病情制定个体化治疗方案;
病情复杂且危重,孕期可能会加重,亦可能导致不良妊娠结局;
和患者及家属做好沟通,告知疾病的严重性,是否妊娠的意愿;
分娩期管理需考虑到孕周、出血的风险及对出血的耐受而选择分娩方式;
多数病例产后MDS病情可缓解。

[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]

