
孕筹帷幄|山大二院产科系列大课堂

孙文娟 产科·副主任医师
山东大学第二医院
编者按:妊娠期急性脂肪肝(AFLP),为妊娠期特有疾病,多发生于妊娠晚期;较为罕见,发病率1/20000~1/7000;起病急、病情重、进展快;孕产妇死亡率高,以前可高达75%~85%,目前约在1.8%~18%;围产儿死亡率高,可达25.45%;往往合并多器官损害,严重威胁母儿安全,给临床救治工作带来极大的挑战。今天我们分享一例山东大学第二医院孙文娟教授分享的妊娠期AFLP并得到成功救治的案例,以及AFLP的临床管理等内容。
病例介绍
1.基本情况
孕妇,34岁,第一胎,停经37+5周。
孕期规律产检,孕14周出现血压升高,血压波动在129~153mmHg/84~113mmHg。无不适症状,定期复查尿蛋白均为阴性,未用药治疗。4天前正常产检,无不适。
自诉3天前有不洁饮食史,轻微上腹痛,伴恶心、呕吐,呕吐后症状缓解,无腹泻,小便正常,未就诊。近2天仍有上腹痛,疼痛可忍,8小时前腹痛加重,疼痛难忍,为进一步治疗,来我院急诊内科就诊。

急诊行产科超声检查:
双顶径:9.2cm,股骨:7.1cm,反复扫查未见胎心搏动,羊水指数:9.2cm,子宫肌瘤。
肝胆胰脾肾超声:胆囊息肉(多发),余未见明显异常。因“死胎,腹痛原因待查”收入院。
入院查体:T36.5C。,P109次/min,R23次/min,BP114/90mmHg。神志清,精神差,皮肤黝黑、巩膜黄染,水肿(-),剑突下及右上腹有压痛,无明显反跳痛,肝脾肋下未及,肝肾区无叩痛,Murphy(-)。
产科查体:宫高37cm,腹围112cm,胎位LOA,子宫软,无压痛,无宫缩,无阴道流血、流水,无胎心。
入院诊断:1.腹痛原因待查?2.胎死宫内3.37+5周妊娠G3P0A2L0LOA4.妊娠合并慢性高血压5.妊娠合并子宫肌瘤6.妊娠合并胆囊息肉(多发)。
2.诊疗经过
考虑腹痛原因不明且死胎,不能除外急性胃肠炎、胎盘早剥、妊娠期急性脂肪肝、妊娠合并重型肝炎、妊娠期肝内胆汁淤积症等,立即给予如下处理:
测定随机血糖:3.5mmol/L;请消化内科急会诊,给予间苯三酚80mg静滴解痉,奥美拉唑40mg静滴纠酸,铝碳酸镁保护胃黏膜,补液纠正水电解质紊乱;立即完善肝肾功、凝血、尿常规、胆汁酸、病毒全套等相关化验,完善心电图、心脏彩超等影像学检查。结果显示肝酶、胆红素、肌酐、尿素、尿酸显著升高,凝血功能显著异常,肝炎病毒指标阴性。如图2所示。

根据患者病史、查体及辅助检查结果进行鉴别诊断,诊断思路如下:

本病例特点妊娠晚期、初产妇,妊娠合并慢性高血压史;上腹痛、恶心、呕吐、黄疸;WBC升高、HB和PLT正常;肝酶、胆红素显著升高;凝血功能异常:PT/APTT延长、FIBC降低;低血糖;肌酐、尿酸显著升高;肝炎指标均为阴性;淀粉酶、脂肪酶正常;肝脏超声未见明显异常。
综上考虑,本病例的诊断为妊娠期急性脂肪肝,需尽快剖宫产终止妊娠,立即做出一下处理:

手术情况
麻醉方式:全麻,切皮前已输注冷沉淀8u、纤维蛋白原2g;
腹腔内无腹水,子宫表面黄染,羊水呈墨绿色、粘稠,量约300ml;
胎儿体重2980g,外观未见明显异常,胎盘无早剥表现;
宫缩欠佳,给予子宫按摩及缩宫素、欣母沛后改善,宫腔内出血偏多,有凝血块;
子宫切口缝合后有少许渗血,放置盆腔引流管1根;
术中出血量约600ml,共输注红细胞4u、血浆450ml、冷沉淀16u,纤维蛋白原2g,血气分析显示乳酸6.5、5.6mmol/L;尿量少,小于100ml,金黄色。
术后转入ICU治疗。
ICU治疗方案
(1)加强宫缩、控制血压、营养支持;
(2)输注血制品及纤维蛋白原,补充血容量、纠正凝血功能;
(3)人工肝治疗:血浆置换、双重血浆分子吸附(DPMAS)系统、床旁血滤(CRRT,连续性肾脏替代治疗);
(4)保肝、降酶、降胆治疗;
(5)抗感染治疗;
(6)化痰、纠正低蛋白血症及水电解质紊乱等。
3.病情转归
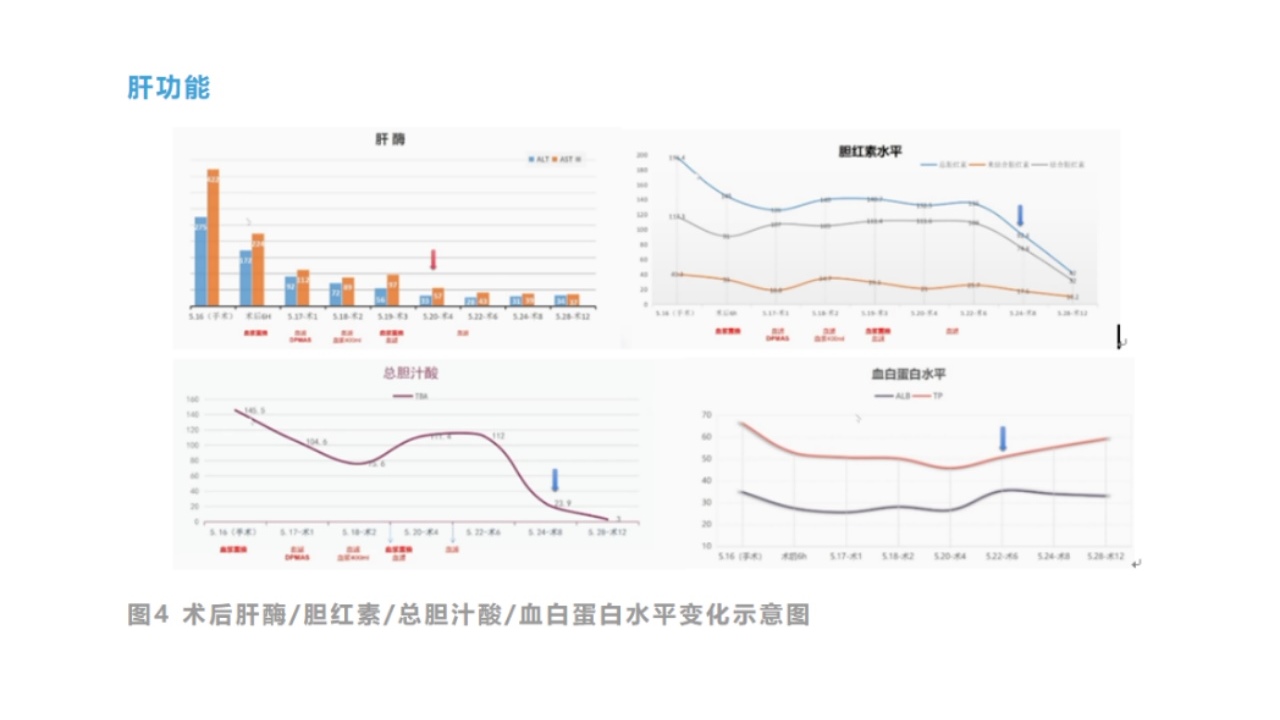
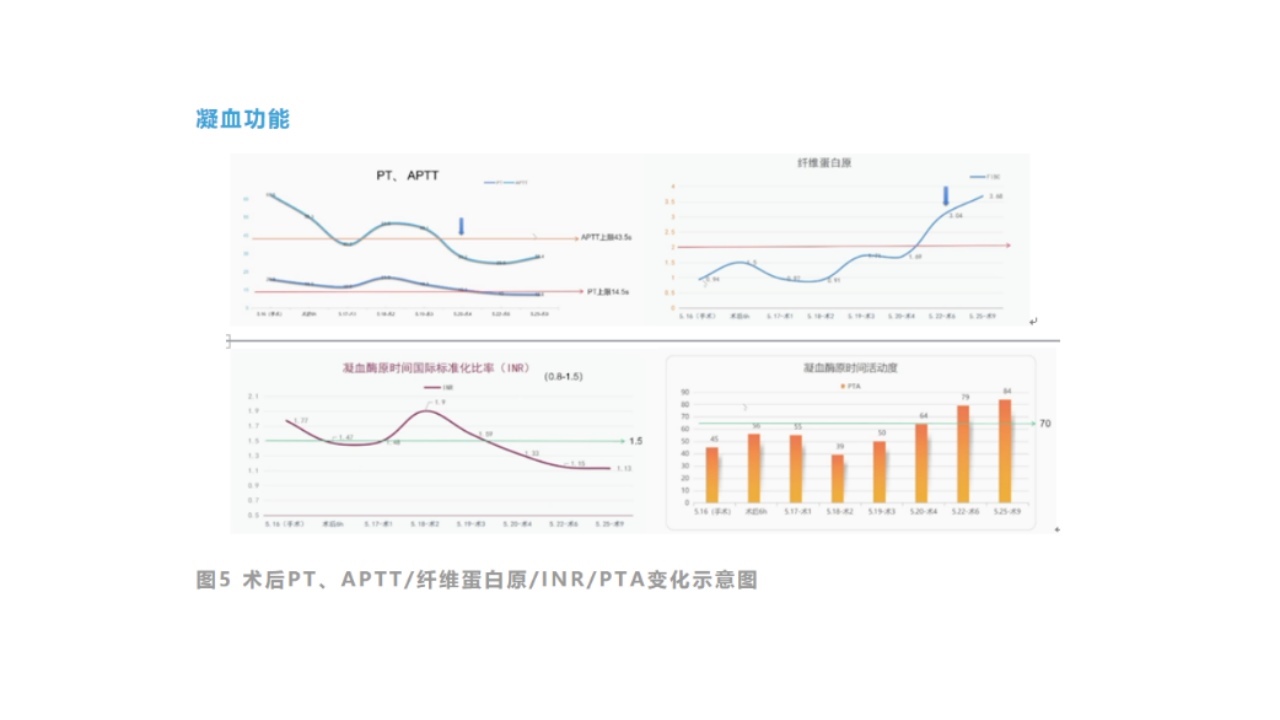
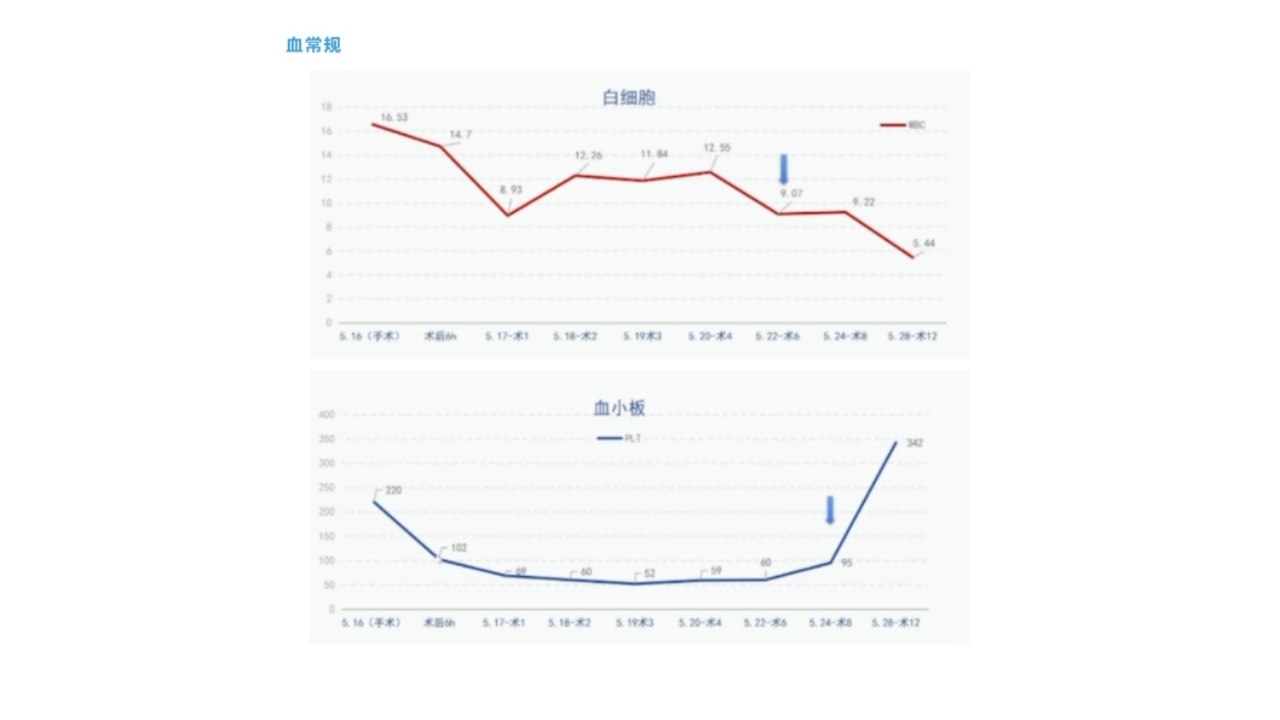
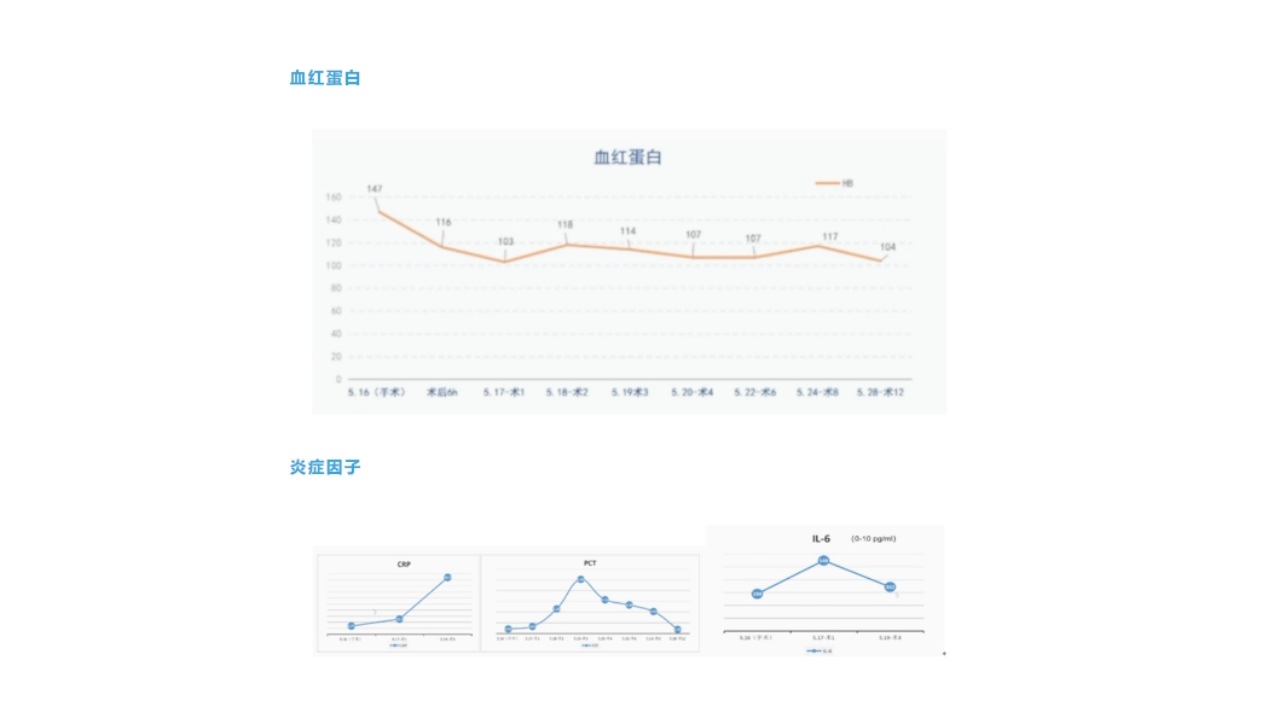
经过及时有效的治疗后,患者的肝肾功能、凝血、血常规等指标变化明显改善,病情转归及预后良好,从发病就诊到出院的特点总结如下:
发病到就诊时间:3天;
就诊到终止妊娠时间:6h;
术前即开始输注血制品及纤维蛋白原;
术后及早进行血浆置换、CRRT、DPMAS等人工肝治疗;
凝血功能在术后4天基本恢复正常;
肝肾功能损害在术后1周左右明显改善;
术后16天各项指标基本恢复正常,顺利出院。
妊娠期急性脂肪肝的临床管理
AFLP的病因尚不明确:
(1)目前主导学说认为该病由胎儿线粒体脂肪酸氧化异常所致,其机制为胎儿长链3-羟基辅酶A脱氢酶(LCHAD)缺乏,大量中长链脂肪酸不能氧化,堆积于母体循环中,造成肝细胞损伤和脂肪变性;
(2)可能与病毒感染、遗传因素、营养因素、某些药物有关;初产妇、多胎妊娠、男性胎儿的孕妇发病风险增加;
(3)激素水平(雌激素、肾上腺皮质激素及生长激素)升高,使脂肪酸发生代谢障碍;
(4)其他:既往AFLP病史、子痫前期、妊娠合并其他肝脏疾病等。
AFLP的临床表现:
(1)发病早期:临床症状和体征缺乏特异性;
(2)多发生于妊娠晚期,持续的消化道症状主要表现为:恶心、呕吐、乏力,厌食,上腹痛,黄疸,其中恶心呕吐占52.4%~60.0%,腹部不适占21.4%~70.6%,黄疸占35.5%;
(3)病情进展:肝肾功能衰竭、凝血功能障碍、继发出血、肺水肿、肝性脑病、中枢神经系统异常(神志改变、昏睡、意识模糊、精神病、多动症、昏迷);
(4)胎儿窘迫、胎死宫内。
AFLP的临床管理
1.筛查和早期识别
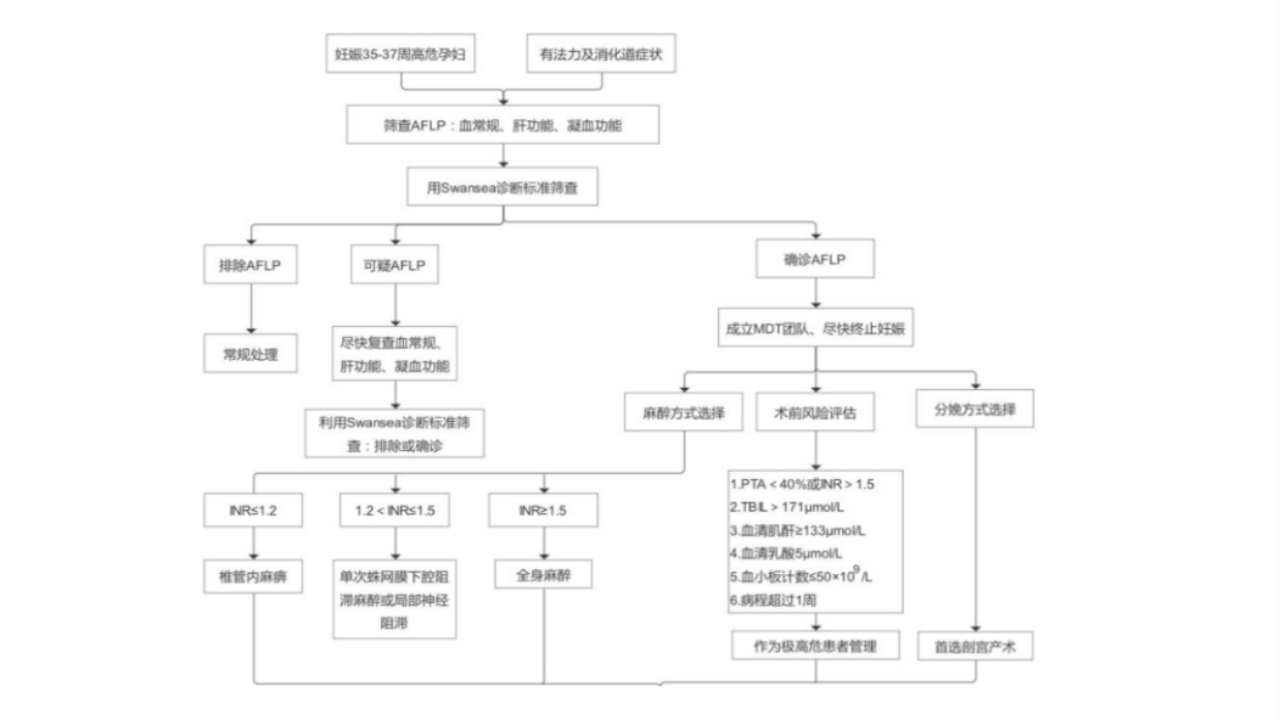
《妊娠期急性脂肪肝临床管理指南》(2022.01)(下称《指南》)建议:(1)将妊娠35~37周作为高危孕妇门诊筛查的时机。(GRADE分级:1C)
(2)推荐将血常规、肝功能和凝血功能检查作为门诊筛查的一线指标。(GRADE分级:1C)(>85%患者存在WBC升高、肝功异常、凝血功能异常)
(3)对门诊首次筛查可疑的孕妇宜尽快再次进行上述指标的复查,尽早识别AFLP。(GRADE分级:GPS)
需要注意的是,任何孕周如果出现上腹部不适、乏力、恶心、呕吐等消化道症状的孕妇应立即进行门诊筛查。
2.早期诊断
《指南》建议:
(1)推荐临床医师使用Swansea标准进行诊断。(GRADE分级:1C)
(2)对不能满足Swansea诊断标准的疑似AFLP孕妇,推荐尽快复查肝功能及凝血功能。(GRADE分级:1C)
(3)AFLP的诊断以临床诊断为主,肝组织活检不作为必须的诊断依据。(GRADE分级:GPS)

符合6个及以上的条目,诊断为AFLP;早期疑似AFLP的孕妇无临床特异性,推荐间隔24h复查凝血功能和肝功能。
3.处理原则
《指南》推荐AFLP孕妇尽早终止妊娠。(GRADE分级:1C)
一旦确诊,尽快终止妊娠是改善母儿预后的关键,也是唯一手段。研究显示:AFLP孕妇就诊到终止妊娠的时间应选择在接诊后24h内,且越快越好,延迟终止妊娠会导致病情急剧恶化;AFLP从发病到终止妊娠时间在14d内的孕妇预后较好;就诊到终止妊娠超过24h、发病到终止妊娠超过14d是孕妇预后不良的危险因素。
4.终止妊娠时机和方式
《指南》建议:
(1)对短期内不能阴道分娩者或子宫颈条件不佳者,推荐优先选择剖宫产术终止妊娠。(GRADE分级:1B)
(2)如果阴道分娩不可避免,建议在积极改善凝血功能、预防产后出血的条件下尽快结束阴道分娩过程。(GRADE分级:2D)
注意:阴道分娩时,需持续胎心监护以动态评估胎儿宫内情况,并积极补充新鲜冰冻血浆、冷沉淀、纤维蛋白原等以纠正凝血功能,在动态监测凝血功能的情况下,限制性行会阴切开术,胎儿娩出后立即采取预防产后出血的各项措施。若产妇出现产后出血,其处理原则同凝血功能异常孕妇的处理。
5.手术风险评估关注点
《指南》建议:将血清TBIL、凝血酶原活动度(PTA)或国际标准化比值(INR)、纤维蛋白原、血小板计数、血清乳酸、血清肌酐水平及病程长短作为术前风险评估的指标。(GRADE分级:2C)
极高危风险管理人群指标:①PTA1.5);②血清TBIL大于171μmol/L;③血小板计数小于等于50×109/L;④血清肌酐大于等于133μmol/L;⑤血清乳酸大于等于5mmol/L;⑥病程超过1周。
这些指标与AFLP孕妇预后密切相关,血乳酸升高是严重肝衰竭孕妇死亡率的重要预测因子。
6.麻醉方式的选择
《指南》推荐:
(1)将肝功能、凝血功能、分娩紧急性及全身情况作为麻醉选择的主要考虑因素。(GRADE分级:GPS)
(2)推荐术前建立快速反应多学科团队(MDT),包括产科、感染科、麻醉科、ICU、新生儿科、输血科,共同评估和制定AFLP孕妇的手术麻醉方案。(GRADE分级:GPS)
(3)建议将凝血功能的评估作为麻醉方式选择的主要依据:INR小于等于1.2的孕妇可行椎管内麻醉,1.2小于INR小于1.5的孕妇可行单次蛛网膜下腔阻滞麻醉及局部神经阻滞,INR大于等于1.5或循环功能不稳定的孕妇行全身麻醉。(GRADE分级:1D)
7.AFLP的并发症
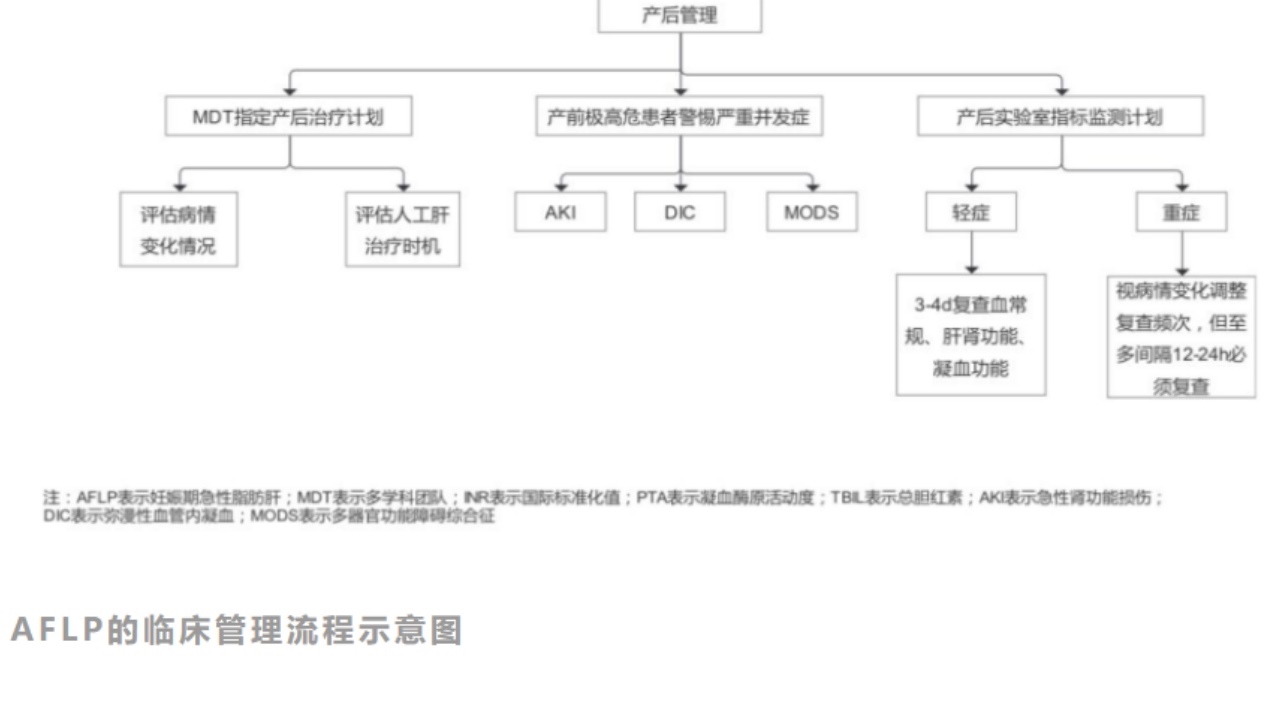
常见并发症主要有:急性肾功能不全(79.5%)、DIC(47.7%)、MODS(38.6%),其他:高血压、胰腺炎、急性肺水肿等。
建议将产前PTA小于40%或INR大于等于1.5,TBIL大于171μmol/L的孕妇作为上述并发症发生的极高危人群进行管理。(GRADE分级:2D)
8.分娩后治疗——采取综合治疗方案
(1)多学科共同制定诊疗方案。
(2)分娩后应特别关注产妇的各项指标,发现病情加重趋势应尽早启用人工肝治疗。
(3)在抗感染、补液、纠正多器官功能障碍的基础上应用人工肝治疗。
(4)及时、合理的人工肝治疗是有效改善临床结局的重要措施。
9.人工肝治疗
《指南》推荐快速反应MDT共同评估孕妇的病情程度及人工肝治疗时机(GRADE分级:GPS);轻症AFLP孕妇,不推荐人工肝治疗,但推荐产后动态评估病情变化(GRADE分级:2D);重症AFLP孕妇,推荐人工肝治疗(GRADE分级:1C)。
重症AFLP孕妇人工肝治疗的应用指征:(1)中枢神经系统障碍加重,如出现感知异常或者昏迷;(2)持续的凝血功能障碍,需要持续输注大量的血浆、红细胞或者冷沉淀;(3)严重的肾功能障碍导致水电解质紊乱;(4)心肺功能进行性下降;(5)持续的体液紊乱,包括大量腹水、水肿、少尿或无尿和(或)体液超负荷。
达到以上一项情况时,即应立即开始人工肝治疗。
10.治疗监测指标
《指南》建议治疗期间常规监测血常规、肝功能、肾功能、凝血功能(GRADE分级:2D);轻症者建议分娩后3~4d复查上述指标,产后病情仍在进展或出现严重并发症的产妇建议按重症进行监测(GRADE分级:2D);重症者建议至多间隔12~24h监测上述指标,若出现病情变化则随时调整监测频次(GRADE分级:2D)。
11.预后评估
《指南》建议将术后PTA、血清TBIL、血小板计数、血清肌酐作为AFLP孕妇预后的评估指标(GRADE分级:2D);将术后上述指标持续异常或终止妊娠1周后仍无恢复趋势的AFLP孕妇纳入预后不良的重点人群进行MDT共同评估,条件适合者可进行肝移植治疗(GRADE分级:1D)。
AFLP是一种产后自限性疾病,大部分AFLP患者的临床症状及实验室指标产后可逐渐恢复正常。一项队列研究显示,AFLP孕妇终止妊娠后,临床症状一般在3~4d内恢复,肝肾功能异常大多在7d左右恢复正常。但部分患者终止妊娠后病情进一步加重,发生不良临床结局。
小结
(1)AFLP多发生于妊娠晚期,初产妇、多胎妊娠及男性胎儿者发病风险增加,可能与胎儿线粒体脂肪酸氧化异常有关。
(2)起病急、病情重、进展快,临床症状、体征缺乏特异性,容易忽视、延误病情。
(3)妊娠35~37周可作为高危孕妇门诊筛查的时机,一线筛查指标为血常规、肝功能和凝血功能检查。
(4)一旦确诊应尽快终止妊娠,分娩方式首选剖宫产,若阴道分娩不可避免,应在积极改善凝血功能、预防产后出血的条件下尽快结束分娩。
(5)麻醉方式应综合考虑肝功能、凝血功能、分娩紧急性及全身情况,由MDT团队共同评估和制定。
(6)急性肾功能不全、DIC、MODS为常见并发症,建议将产前PTA小于40%或INR大于等于1.5,TBIL大于171μmol/L者作为上述并发症发生的极高危人群进行管理。
(7)分娩后由MDT团队共同评估病情、制定诊疗方案,重症AFLP推荐人工肝治疗,常规监测血常规、肝肾功能、凝血功能,将PTA、血清TBIL、血小板计数、血清肌酐作为AFLP孕妇预后的评估指标。
(8)早期诊断与及时终止妊娠是改善ALFP预后的关键。
思考
妊娠期急腹症的病因多样化,消化道症状可能为首发症状,在临床上应提高对急危重症疾病的警惕性,做到早期识别、早期诊断、早期治疗,减少不良母婴结局的发生。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]

精彩回放

第六课:产后出血的早期识别与干预管理策略
第六课:产后出血的早期识别与干预管理策略
