
每周一课|山东大学第二医院妇科系列公开课

张萍 妇科·主任医师
山东大学第二医院
一、现代盆腔解剖学
女性盆底是由封闭骨盆出口的多层肌肉和筋膜组成,尿道、阴道和直肠则经此贯穿而出。盆底组织承托子宫、膀胱和直肠等盆腔脏器,并保持其正常位置。如果盆底结构发生了问题,就会出现盆底功能障碍性疾病。
现代解剖学对盆底结构描述日趋细致,“三腔室”理论是代表,其要点是在垂直方向上将盆腔分为前,中,后三个腔室。前腔室包括阴道前壁、膀胱、尿道;中腔室包括阴道顶部、子宫;后腔室包括阴道后壁、直肠。由此将脱垂垂直量化到各个腔室。
在水平方向上提出了盆底支持结构的三个水平的理论。水平1为上层支持结构(主韧带-宫骶韧带复合体),垂直支持子宫、阴道上三分之一,是盆底最为主要的支持力量。
水平2为旁侧支持结构(由耻骨宫颈筋膜附着于两侧腱弓形成白线和直肠阴道筋膜肛提肌中线),水平支持膀胱、阴道上三分之二、直肠。水平3为远端支持结构(耻骨宫颈筋膜体和直肠阴道筋膜远端延伸融合于会阴体),支持尿道远端。
真正对于盆腔各部位的支持结构是不一样的。根据现代解剖学理论,要学会判断具体由哪些部位缺陷造成了盆腔脏器脱垂或者压力性尿失禁。
以下为三水平示意图
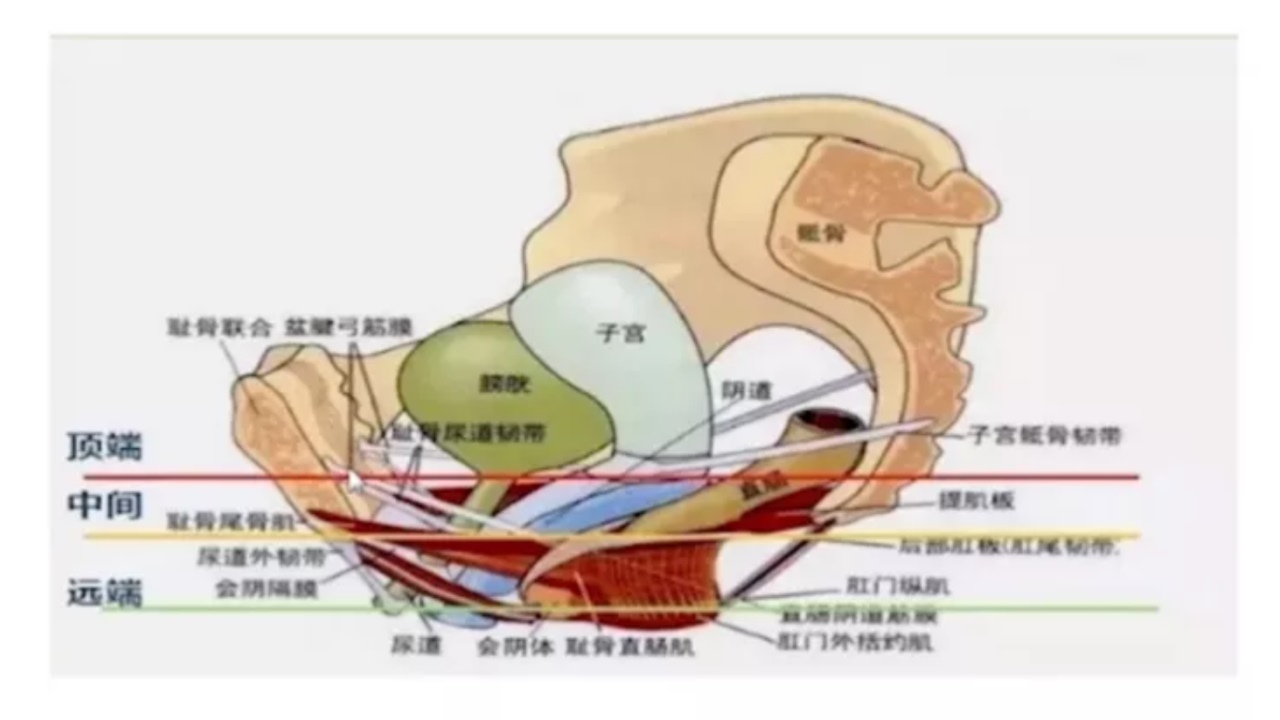
现在盆腔解剖学的整体理论是:不同腔室和水平的脱垂之间相对独立,不同腔室和水平的脱垂之间相互影响,总之,不同腔室、不同阴道支持轴水平共同构成一个解剖和功能的整体,是一个和谐的整体。
发生盆底器官脱垂的解剖学原因是什么?正常盆底功能并不是各部分简单的累加,盆底支持组织因退化、损伤所致的松弛和解剖结构的改变,引发的一类疾病及女性盆底功能障碍性疾病,主要表现为压力性尿失禁和盆腔器官膨出。
盆底肌肉的力量是通过筋膜和韧带起作用的,盆底功能的重建核心是修复受损的筋膜和韧带,而且每一个受损的部位都应该得到修复,达到恢复盆底功能的目的。所以初始评估非常重要,通过妇科检查和POP-Q评分准确判断引起缺损部位具体是哪个部位,通过对每一个解剖部位的修复,达到功能重建,这是盆底功能重建的核心。
二、关于盆底重建手术的几个关键解剖部位
1.前盆腔的主要支持结构:耻骨宫颈筋膜(PCF)
前盆腔的最主要支持结构是耻骨宫颈筋膜。耻骨宫颈筋膜是否是一层独立的组织,现在仍有争论。它位于膀胱、阴道间隙,是尿道、膀胱颈与阴道、宫颈之间的纤维肌性组织,覆盖整个阴道前壁,不能与周围组织截然分开。耻骨宫颈筋膜头端即膀胱宫颈韧带,连接于宫颈环,其组织薄弱可导致高位膀胱膨出;侧方连接于盆腔筋膜腱弓,薄弱可导致阴道侧方缺陷;而中部缺陷可导致中位膀胱膨出,即膀胱底膨出。
确切地说,耻骨宫颈筋膜应该属于第1、2水平之间的支持结构,不同部位耻骨宫颈筋膜撕脱可以造成不同程度和不同类型的阴道前壁的膨出,有不同的临床表现。比如有侧旁缺陷、中央型缺陷。
2.盆筋膜腱弓(ATFP)
盆腔筋膜腱弓被形容为盆筋膜白线,是耻尾肌和髂尾肌表面盆腔内筋膜的中部增厚。起自耻骨联合正上方,中点外侧1cm处的耻骨体内面,终止至坐骨棘内缘。其外侧与耻尾肌外侧的盆底筋膜连接,中段有力连接于阴道壁前侧方、尿道壁后侧方,其上后1/3段纤维起自肛提肌腱弓,是将盆腔器官、盆底肌及盆壁筋膜组织联系起来的重要结构。
盆腔筋膜腱弓组织的薄弱,可导致阴道旁的缺陷和阴道前壁膨出。
3.中盆腔支持结构:子宫骶韧带(USL)
中盆腔的主要支持结构是子宫骶韧带,它起自第2-4骶椎,绕过直肠两侧,止于宫颈环后方。韧带外附腹膜,内含平滑肌、结缔组织和支配膀胱的神经,具有悬吊阴道顶端,固定子宫颈的作用。如果损伤可导致子宫或阴道穹隆脱垂。
4.前纵韧带(anteriorLongitudinallig)
前纵韧带位于椎体和椎间盘的前方,上端起自枕骨体下面向下延伸,终止于第2骶椎前面,宽而牢固,是阴道顶端骶骨固定术的重要结构位点。
5.骶棘韧带(Sacralspinouslig)
骶棘韧带前外附着于坐骨棘,宽10mm,后内附着于骶4侧缘及前面,宽25~30mm,扇形的强壮韧带,是做阴道顶端骶棘韧带固定术的位置。
6.后盆腔的支持结构:直肠阴道筋膜(RVF)
后盆腔的支持结构是直肠阴道筋膜,主要位于直肠阴道间隙的阴道侧,成短边位于远端的梯形。范围是远端与会阴体近端在会阴中心韧带处融合,近端与骶韧带在侧方融合,中央与子宫颈周围融合,两侧延伸在直肠侧柱之间的侧面,连接阴道远端1/3和直肠阴道弓状韧带筋膜,连接阴道近端2/3和盆筋膜腱弓。
如果直肠阴道筋膜正中缺陷,会造成阴道后壁正中膨出,如果侧方缺损会造成阴道侧旁的缺损。
7.会阴体(中心腱)Perinealcentraltendon
会阴体也叫会阴中心腱。位于两侧会阴浅横肌之间,肛门外括约肌、球海绵体肌、会阴深横肌和肛提肌的一部分附着。主要功能是加固盆底、支撑阴道后壁。
如果受到损伤,可能出现阴道后壁下1/3、会阴体及皮肤撕裂,甚至伤及肛管。主要引起3水平,阴道下三分一的缺损。
8.宫颈周围立体环(Three-dimensionalringaroundthecervix)
宫颈周围立体环也称阴道上膈,是指子宫颈周围环状的一个结缔组织环,围绕着子宫颈、阴道上部,是由骨盆内深层结缔组织形成的,共有6条韧带汇集附着,骶主韧带、耻骨宫颈筋膜、直肠阴道的筋膜、骶主韧带复合体融合附着在宫颈周围环。前面是位于膀胱底和宫颈前壁之间,中央11点和1点连接耻骨宫颈韧带,近端耻骨宫颈侧边和主韧带相连接,后面是位于直肠和宫颈后壁之间,连接宫骶韧带,上部达子宫体的下部,下部达宫颈下3-4cm。宫颈周围环解剖非常关键,这个位置是很多筋膜和韧带融合的地方。
9.Retzius间隙
Retzius间隙,又叫耻骨后间隙,前界是耻骨联合、耻骨上支、增厚cooper韧带,两侧是闭孔内肌和盆筋膜腱弓、部分肛提肌腱弓。间隙后方是膀胱、尿道以及它们的横韧带。很多手术可以在这个间隙中进行。
10.骶前解剖区
骶前解剖区:S1和S2骶椎的前纵韧带牵拉力大于S3、S4节段。而且骶前静脉横干走行于S1和S2间隙稍偏下方,在S3、S4水平骶静脉已分出多个分支交通形成静脉丛,还有髂总静脉的分支也位于此,所以缝合点位于S1和S2安全系数高一些,可以避免缝合时大出血。
三、腹腔镜下盆底重建术
1.腹腔镜下(膀胱颈悬吊术)Burch手术
是治疗中重度压力性尿失禁的金标准的术式,进入耻骨后间隙旁开1cm缝合到两侧Cooper韧带上,每侧缝合2-3针,打结固定,不需要额外的网片。
2.腹腔镜下阴道侧旁修补术(LPVR)
缝合阴道壁全层,缝合3-5针,固定在闭孔内肌和盆筋膜腱弓上。如需要同时行抗尿失禁手术,则先行PVR,然后行Burch。当腹腔镜下缝合部位较深时,可将阴道侧壁固定在同侧的Cooper韧带上。
3.阴道骶骨固定术
将阴道顶端或子宫固定于骶骨前纵韧带的一种术式。需要分离膀胱阴道间隙、直肠阴道间隙,暴露骶前区,缝合区上界位于骶岬下10mm,下界位于骶岬下40mm,水平宽度为15mm(15*30mm)。
4.腹腔镜下骶韧带高位悬吊术(HUS)
治疗中盆腔缺陷的自体组织修补的手术方式。理想的缝合位置是骶韧带近骶骨处的骶棘韧带肌肉复合体和骶前筋膜,位于坐骨棘以上,向头侧及骶凹处方向缝合。
5.经腹壁横向悬吊术(Dubuisson)
是指将网片缝合固定于阴道残端或子宫上,远离骶岬,横向悬吊,网片双臂在腹膜上横向牵拉,双臂无需固定,相当于给子宫增加了2条韧带。是阴道骶骨固定术的合适替代方法,可在保留子宫或不保留子宫下进行。
四、腹腔镜盆底重建术的优点
腹腔镜手术术野暴露更清楚,能够明确盆腔深部和盆底的解剖。腹腔镜盆底重建手术难度大,镜下缝合很重要。要熟悉掌握盆腔解剖,掌握盆底解剖对理解盆底功能障碍以及设计、重建手术十分重要。个性化、微创、整体的方法处理盆底功能异常是关键。借用一句话:我们好比裁缝,但我们不能定做制服,而是要量体裁衣。
总结
盆底障碍性疾病是因为女性盆底支持组织退化、创伤等因素导致其支持组织薄弱而发生的疾病,用现代盆腔解剖学的“三腔室、三水平”的概念来充分理解盆底结构,只有正确判断具体缺陷部位造成的具体疾病,才能更好的设计和重建手术,并利用腹腔镜的优势,明确盆腔深部和盆底的解剖,达到更好的治疗目的。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]
精彩回放

第五课(答疑):腹腔镜盆底重建
张萍教授解答“腹腔镜盆底重建”相关问题。
